(関連目次)→安心と希望の医療確保ビジョン 目次
コメディカルの人手不足 目次
ぽち→ 
(投稿:by 僻地の産科医)
人づてに聞いた話なのですけれど、大野事件の無罪判決あたりから、
いろいろな圧力がすさまじいそうです。
「大綱案」だろうがなんだろうが、事故調拙速に成立させろとか、
ビジョン会議に対する批判とか、非難の声とか。。。。
基本的にいまの大綱案は良くないと思うけれど、もうちょっとちゃんと練り上げる時間とかも用意できにくいみたいで、それ以外にも問題山積みで。
よかれとおもってやってても批判の方が、
耳に入っちゃって凹んじゃっているみたいです。
方向性が分からない、どんな感じなのか
自分でもわからない状態だそうで、つらいようです。
一生懸命やって下さっているようですが。。。。心配です。
(たぶん、厚労省族や厚労省にも随分やられているのでしょう。)
ロハスに載っていますので、見てあげてください。
はっきり言ってこじれてる。
ビジョン新検討会7
ロハス・メディカルブログ
(1)http://lohasmedical.jp/blog/2008/08/post_1350.php
(2)http://lohasmedical.jp/blog/2008/08/post_1351.php
(3)http://lohasmedical.jp/blog/2008/08/post_1352.php
こちらはM3の記事です
(この勉強会、湯河原でとの報道へのリークは厚労省の役人からで、
理由は「出席したくないから取り潰したかった」だそうです)
「異例尽くし」の舛添大臣検討会を取材して
M3.com 橋本編集長 2008/08/25
http://mrkun.m3.com/DRRouterServlet?pageFrom=CONCIERGE&operation=showMessageInDetail&pageContext=dr2.0-MessageList&msgId=200808291436585537&mrId=ADM0000000&onSubmitTimeStamp=1219994918796&onLoadTimeStamp=1219994913453 先週末の土・日曜日(23日と24日)、2日間にわたって、東京・築地の国立がんセンターにある国際研究交流会館で、「安心と希望の医療確保ビジョン」具体化に関する検討会が開催されました。
この検討会、「異例」なことが幾つかありましたので、まとめてみました。
その1●急きょ、都内での開催決定
この検討会は当初、神奈川県の湯河原で開催される予定でした。通常の会議は厚労省内の会議室(決して広くはありません)で開催されます。場所を移して、気分を変え、時間を気にせずに徹底的に議論を…、と舛添大臣は考えたようですが、これがマスコミに、「ムダ」などと批判されることに。急きょ、場所を移して、都内での開催になりました。開催場所が決まったのが、前日の22日。厚労省のホームページに開催案内が掲載されたのが22日の夕方で、傍聴申し込みの締め切りが22日の21時でした。
このようなタイトなスケジュールですから(といっても、記者クラブには開催案内が配布されたようですが)、取材に来ていたマスコミはとても少なかったのです。
23日の会議の最後に、舛添大臣曰く、「せっかく今日はこんなに貴重な議論をしたのに、一般紙の記者が少ない。なぜ取材に来ないのか。われわれが何を食べ、どんなお風呂に入るかしか、興味がないのか」とマスコミを手厳しく批判しました。
確かに2日間で、計7時間にわたる議論は、非常に内容のあるものでしたので、ぜひ記事をお読みください(『「卒後臨床研修が医師不足の原因」と舛添大臣、制度見直しへ』『「医学部定員を最大1.5倍に」と委員が提言』)。
その2●前日の会議の議論を踏まえ、新検討会を設置
24日の会議は朝9時半の開始だったのですが、舛添大臣は1時間以上、遅れてきました。開口一番、「臨床研修などを見直すための検討会を設置します。25日から早々に人選などを始めます」と表明。会議に遅れたのは、福田総理や鈴木・文部科学大臣との打ち合わせのためだったようです。
検討会の新設は、前日23日の議論を踏まえた対応です。議論の中心は医師不足対策。その中で、2004年度から必修化された卒後臨床研修が医師不足の一因であること、また医師養成の観点からも問題である、といった意見が相次ぎました。もちろん、舛添大臣の耳には、こうした声は以前から入っていたのだと思います。この23日の会議が最後の一押しになったのか、検討会の新設につながりました。その対応の早さには、その場にいた委員も、またマスコミ各社も、驚いたのが正直なところです。
その3●厚労省ではなく、委員が報告書案を提出
通常、厚労省の会議では、報告書案は、厚労省の担当者が作成します。会議で出席委員の了解を得て、報告書として公表されるのが一般的。ところが、この検討会は違いました。委員の有志(これが全員ではないところが、やや気になりますが)が、報告書骨子(案)として提出したのです。
これは非常に異例なことです。しかし、考えてみれば、厚労省は「事務局」にすぎません。委員が議論し、委員の意見をまとめたのが「報告書」なのですから、今回のあり方が本来の姿ではないでしょうか。
この検討会は、次回8月27日の会議で、中間取りまとめを行う予定です。さて、委員がまとめた報告書骨子(案)はどんな形で反映されるのでしょうか。
最後に会議の冒頭の舛添大臣のコメントをお届けします。
【舛添大臣のコメント】
27日に中間報告を行いますが、既に皆さんの意見は(来年度予算の)概算要求に相当含まれています。今年度は、補正予算を、それも複数回組むことになると思います。年末の本予算編成前に、様々な形でいい提案を具現化していきたいと思います。その意味で27日でこの委員会が終わるわけではなく、その後も予算編成に向けて適宜、お集まりいただき、意見を言っていただきます。
(中略)
今の議論は “医療崩壊”という現状に終止符を打って、医療ルネッサンスを実現するという高い目標を掲げて、やっているわけですから、きちんとした政策を打ち立てたい。現行法規の中できちんと仕事をするのが役人の仕事。役人に対して、それを超えてやれというのは不可能です。それを要求するのは酷。そのために政治家がいるわけで、例えば閣議決定と異なることは役人はできない。だから政治家が閣議決定を変えればいい。だから一番の問題は、これまでは政治のリーダーシップが欠けていたということ。それを棚に上げて、「役人が働かないから悪い」などと言っても始まらないわけです。全力を挙げて、リーダーシップを発揮したい。政府は「5つの安心プラン」を掲げましたが、その安心の一番の根幹は国民の生命を守ること。その意味で必要な大改革はやっていきます。
政治家も役人も、オールジャパンで動かなければならない時期が来ていると思います。福島の大野病院の事件でも分かるように、医療側も、そして遺族の側にも両方に言い分がある。その両方をどう実現するか、それは政治家の仕事です。
次の政権がどうなるかは分かりませんが、どのような政権になろうとも、われわれがきちっと打ち出した方針は変えられない、ということを確立したい。
徳川幕府が終わるときに、小栗忠順という名奉行がいました。「倒れても、蔵の付いた立派な家を残そう」と言ったのです。この「蔵」とは、横須賀の海軍の基地。これがあったから、植民地化されず、明治の日本ができた。そういう意味で、どんな政権ができようと、立派な蔵を残す、そういう思いでやりたいと思っています。その責は、私も、役人も、出席している委員も、またメディアも、そして国民も担うものです。
もしよろしければ、ある程度労わってあげつつ、
現場がどう思っているかご意見をあげてください。
メールはこちらです。 [email protected]
「医療界が元気になる」vs.「医療者の欲望」
医師不足対策がメーンの「中間取りまとめ」に
委員は対極の評価
m3.com編集長 橋本佳子
2008年08月28日
http://www.m3.com/tools/IryoIshin/080828_2.html
「安心と希望の医療確保ビジョン」具体化に関する検討会の第7回会議が8月27日開催され、
(1)医師養成数
(2)医師の偏在と教育
(3)コメディカル等の専門性の発揮とチーム医療
(4)地域医療・救急医療体制支援
(5)患者・住民の参画
――の5つの柱から成る「中間取りまとめ」(案)がおおむね了承された(文末に要約を掲載)。
この(案)は、内容面およびその作成過程の二つの面で特徴がある。
内容面から見た特徴は、同検討会発足のきっかけである、今年6月の「安心と希望の医療確保ビジョン」会議の報告書を受け、医師不足対策が柱になっている点。医師養成数は、「来年度は少なくとも過去最大まで、将来的には50%程度増加させることを目指す」としている。そのほか、卒後臨床研修の見直し、救急医療やへき地診療に従事する医師へのインセンティブの付与、「ドクターフィー」の形での医師の技術料評価、地域や診療科による医師の偏在策などが盛り込まれている。
この「中間取りまとめ」は、予算確保が目的(「検討会の議論に日本の医療がかかっている」を参照)。目指すべき医療を描く以前に、当面の窮状への対処策が優先されるため、医師不足対策がメーンになるのは致し方ないが、委員の評価は分かれる結果となった。
「委員が何の思惑もなく、日本の医療を語った検討会はこれまでないのではないか。今回の取りまとめで、医療界、その担い手である若い人たちのモチベーションが高くなり、元気になるだろう。『医師へのインセンティブ』『ドクターフィー』といった言葉が盛り込まれたのは革命的」(山形大学医学部長の嘉山孝正氏)
 「メールをやり取りしているメディアの方々から、『医師が現状を何とかしなければならないと考えているのは分かるが、行き過ぎなのではないか』『これほどまでに医師の欲望がむき出しになった検討はめったにない』といった意見をもらっている。個々の論点には納得できる部分があるが、全体で見ると『医師の大陳情大会』になっている」(国際医療福祉大学大学院教授の大熊由紀子氏)
「メールをやり取りしているメディアの方々から、『医師が現状を何とかしなければならないと考えているのは分かるが、行き過ぎなのではないか』『これほどまでに医師の欲望がむき出しになった検討はめったにない』といった意見をもらっている。個々の論点には納得できる部分があるが、全体で見ると『医師の大陳情大会』になっている」(国際医療福祉大学大学院教授の大熊由紀子氏)
会議は午後5時半から午後7時半までの予定だったが、午後6時45分には終了。
厚労省ではなく、委員の手で報告書案をまとめたのは画期的
また、作成過程から見た特徴は、出席委員がたたき台を作成した点だ。これは極めて異例。厚生労働省の審議会・検討会は、通常、事務局である厚生官僚が作成するが、今回の「中間取りまとめ」(案)は、8月23~24日に開催された第5~6回会議に委員が提出したものと、ほぼ同じ内容になっているからだ。前回会議では、座長の高久史麿氏は、医師養成数の50%増に反対していたが、この日は反対意見を述べなかった。
今日の議論を踏まえ、表現などの修正を経て、「中間取りまとめ」(案)が確定する。もっとも、この検討会で議論されていた卒後臨床研修の見直しや医師へのインセンティブの付与など、一部は既に具体化している。
舛添要一・厚生労働大臣は、「中間取りまとめは、予算編成や政策立案に反映させていく。医療安全調査委員会をはじめ、まだ検討課題は残っている。必要に応じて、また集まっていただき、検討を行う」と述べ、今後も議論を続ける構えを見せた。 高久氏は、「積み残した課題がたくさんある上、(各項目の)実現は容易ではない。できるところから少しずつやっていく」と締めくくった。
「中間取りまとめ」(案)の骨子
1.医師養成数
・来年度は、少なくとも過去最大の医学部定員(8360人)程度を目指す。
・OECDの人口10万対の平均医師数がわが国の約1.5倍であることも考慮し、将来的には50%程度の医師養成数の増加を目指す。その後は需給を見ながら調整。
・高齢化の状況、患者の診療動向、女性医師の増加などを踏まえ、医師の需給について推計し直す。
2.医師の偏在と教育
・診療科偏在の解消のため、病院勤務医が減少傾向にある診療科や救急医療に従事する医師に対してインセンティブを付与する。医師の技術料を適切に評価するため、ドクターフィーについても検討。
・地域偏在の解消のため、へき地などで働く医師へのインセンティブの付与、総合医・家庭医の養成、他の専門医が総合医・家庭医になるためのキャリアパスや再教育のためのプログラムを作成。
・診療科と地域の偏在解消、より良い医師の養成のために、卒前・卒後教育の連携をはじめとした臨床研修制度のあり方について、文部科学省と厚生労働省の合同の検討会を設置。併せて後期研修のあり方も検討。
3.コメディカル等の専門性の発揮とチーム医療
・専門性を持つコメディカル養成への支援、コメディカルの数の増加。
・スキルミックスの推進。
・4年制大学への移行も視野に、看護師基礎教育の充実。
・医療者と患者間の真の協働関係樹立のために、医療従事者が全体として、患者の立場を十分に配慮するという「文化」の醸成。院内メディエーターの活用も検討課題。
4.地域医療・救急医療体制支援
・専門医としての総合医・家庭医のあり方について検討。
・在宅医療、在宅医の専門性の評価。
・病診連携の推進、診療所医師が病院で診療に携わることを進めるために、病院における医療に対する診療報酬を、ホスピタルフィーとドクターフィーに区別することを検討。
・病診連携の推進のために、電子カルテによる情報共有の推進。医療の透明化のために、無料の領収証発行の推進。
・3次救急医療体制の充実、軽症者を数多く受け入れる2次救急を支える体制の構築。
・福祉関係の行政機関などと協力して受け入れる体制の構築、トリアージ看護師の養成。
・消防防災ヘリコプターの救急搬送における活用の推進。
5.患者・住民の参画
・「コンビニ受診」の抑制など、限られた医療資源の有効利用を地域住民が考える視点が重要であり、こうした取り組みを支援。
この日の文書:全文掲載
平成20年8月27日
「安心と希望の医療確保ビジョン」具体化に関する検討会への提言
海野信也(北里大学産婦人科学教授)
岡井崇(昭和大学医学部産婦人科学教室主任教授)
嘉山孝正(山形大学医学部長)
川越厚(ホームケアクリニック川越院長)
丹生裕子(県立柏原病院の小児科を守る会代表)
土屋了介(国立がんセンター中央病院病院長)
吉村博邦(社団法人地域医療振興協会顧問)
和田仁孝(早稲田大学大学院法務研究科教授)
有賀徹(昭和大学医学部教授救急医学講座主任)
井上範江(佐賀大学医学部看護学科教授)
葛西龍樹(福島県立医科大学地域・家庭医療部教授)
山田芳嗣(東京大学大学院医学系研究科外科学専攻生体管理医学講座麻酔学教授)
Ⅰ はじめに
私たちは、本検討会によって、崩壊の危機に瀕している我が国の医療に光明がもたらされ、短期的に対応できる施策については速やかな実施を可能とし、かつ中長期的には国民に対して安心と希望を与えうるような展望が開かれることを切に願うものである。
日本の医療は、WHOの評価では世界第1位ということだが、その当否は別にして、高水準の医療が他の先進国と比較して、非常に低い医療費(対GDP比OECD加盟30か国中21位)によって達成されてきていることを国民・社会に認識してもらう必要がある。それを可能にするには、尐ない医師(人口1,000人あたりOECD加盟30か国中27位)が過酷な労働条件で働いてきているという医療現場の負担が必要であった。医療費に関しては、他にも医師の技術料や練度に対する評価がなされていない、病院の医療費が低水準に抑制されている等の問題があり、現在の医療崩壊の重大な要因となっている。また、医学教育を含め、教育費についても対GDP比OECD加盟国中29位という事実を直視しなければならない。崩壊の危機にある医療を再建するために必要な施策を具体的に実施するに当たっては、医療費、教育費の増額が不可避と考えられるが、それは最終的には国民が決めるべきことである。医療へのアクセスを取るか、医療の質を取るか、両方取るならどれだけの経費がかかるのか、国民の安全性の確保のためにはどれだけの医療費が必要なのか等の問題を、幅広く検討する必要がある。真に国民が求める医療の姿について、今後国民的な議論が展開されることを希望する。
Ⅱ 本提言について
問題を解決するには、まずそのことが「問題である」と「認識」するところから始まる。 今日のように崩壊の危機に瀕するようになった我が国の医療は、厚生労働省によってそこに「問題がある」と認識されてこなかったことによってもたらされたことが大きな要因ともいえる。また、医療現場にいる我々も政府に任せていた深い反省に立ち、委員自らが筆をとったものである。 本提言では、現状の問題点を「認識」することから始め、その問題を解決する上で、中長期的なビジョンを検討し、更に短期的な対応の検討を行った。諸問題の本質的な解決は中長期的なビジョンにおいてなされなければならないが、特に即効性が期待できる事項や中長期的な対策を待てない緊急性の高い事項については、短期的対策として盛り込んだ。
また、検討課題を
①医師養成数
②医師の編在と教育
③地域医療・救急医療体制支援と住民参加
④コメディカルの雇用数と教育に分けて検討したが、本来これらの事項は密接に関連しており、どの一つも他と切り離して議論する訳にはいかない。一つを変えれば他にも影響があることに留意しておく必要がある。 本検討会での4つの検討課題の根本的な解決のためには、いずれも、専門家たる医療関係職種の教育内容、つまり、国民がいかなる人材を望んでいるかという中長期ビジョンが必要となる。各診療科の教育、家庭医・総合医の教育、在宅医療の教育、様々なコメディカルやそれぞれの職種の中での専門性の教育等について、若手を含めた様々な立場の医療関係職種が集まり、自律的に検討する必要がある。そのうえで、具体的な中長期ビジョンを提示し、国民の選択を仰ぐことが、医療者集団としての責務と考える。
その体制整備のため、今年度より研究班を設置し1、今年度中に一定の方向性を取りまとめ、厚生労働大臣に報告する。これが、4つの検討課題に共通する、医療関係職種の教育という中長期的ビジョンへと近づくために、不可欠な第一歩である。
Ⅲ 医師養成数
1現状認識
(1)国際的に見て絶対的に少ない我が国の医師数及び厳しい労働環境
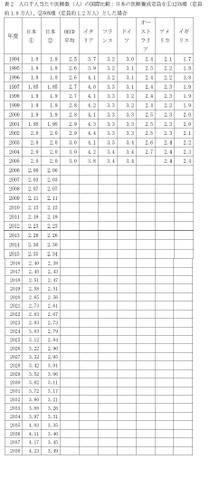
我が国の現在の人口千人当たり医師数は、2.0人となっており、OECD加盟国においても最低ランクであり(イギリス2.4人、アメリカ2.4人、OECD平均3.0人、フランス3.4人、ドイツ3.4人2)絶対的に不足しているといえる。アメリカ医科大学協会(AAMC;Association of American Medical Colleges)は、アメリカの医師不足が進行しているとして、2015年までに2002年レベルと比較して30%の入学定員の増加を勧告した3。また、我が国の医師の勤務時間は60~80時間程度であり、諸外国と比較しても著しく長いといえる。なお、イギリス、フランス、ドイツの医師の勤務時間は30~50時間程度である4。
我が国の病院勤務医は週平均70.6時間の過重な勤務を余儀なくされている5。また、実態として勤務しているのと変わらない状態である「当直業務」であっても「勤務」とはみなされず、労働に見合う正当な対価がほとんど支払われていない。更に、多くの病院勤務医師は、いわゆるオンコール体制(院外での待機を命ぜられ、必要に応じて呼び出しを受けて診療を行う体制)によって相当時間拘束されているが、この拘束時間に対する対価も支払われていない場合がほとんどである。なお、山形大学医学部附属病院では、宿日直手当、オンコール手当等を支払っており、勤務医のインセンティブとなっている6がこのような取り組みはまだ全国的にも尐ないと言える。
(2)医療の質を確保し続ける限界
我が国の病院勤務医は、当直明け後もそのまま勤務しなければならないことが多いが、徹夜(当直)明けはほろ酔い~酩酊初期の注意力まで低下した状態と等しいという科学的証明もなされている。このような状態で医師が診療に当たらざるを得ない医師不足の現状では、我が国の医療の安全性が脅かされているともいえる7。 このように、人手不足により安全性を確保できないため、診療中止する医療機関や診療科が相次ぎ、地域住民の医療へのアクセスが脅かされている。
(3)絶対的医師数増加の必要性
嘉山委員による推計では、医療需要を医師の勤務時間ではなく患者のニーズで表現している。我が国の高齢化や人口減尐を考慮すると、患者の医療需要は今後22年間増え続け、2030年にピークを迎え(図1)、その後緩やかに減尐する8。ただし、ここには含まれない要素も多く、医療の高度化に基づく検査の増加、治療オプションの増加や低侵襲治療の導入等による同一疾病にかかわる医師の診療時間の増加、更に患者との対話や疾患及び治療法などの説明の充実化(現行の外来診療3分では不十分)、また医療安全のために必要な対応や処置の拡充など、患者ニーズの多様化によって必要となるマンパワーの将来更に増加してゆくと予測される9。
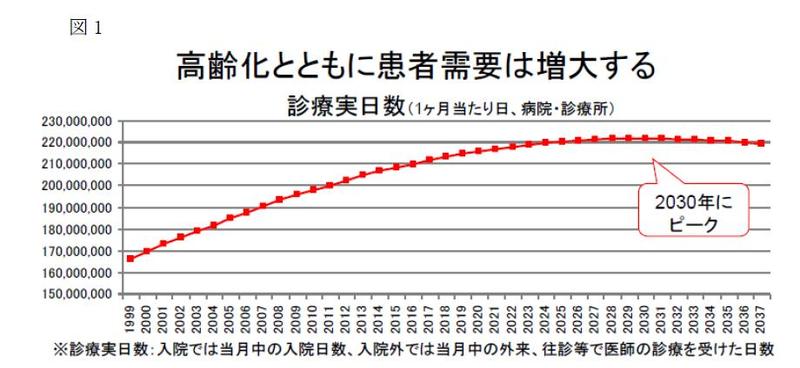
医療需要の増加への対応、患者の安全性向上、病院医師の過剰労働の緩和のためには、医師養成数増加が必要不可欠である。主に病院の医療を支える若手医師数は、医師養成数を増加させない限り増加しない10ことも考慮する必要がある。
一方、厚生労働省「医師の需給に関する検討会(平成18年7月28日報告書)」における推計の根拠とされ、本検討会でも事務局から提示された長谷川データ11は、医療需要を患者のニーズではなく、医師の勤務時間で表現しているが、週平均70.6時間のうち自己研修、研究、休憩時間等を除いて週平均48時間としており12、現場の実態から乖離した荒唐無稽なデータである。厚生労働省は、自己研修、研究、休憩時間等を含めた滞在時間を用いた場合、病院滞在以外にも拘束されるオンコールの時間を含めた場合、女性医師の労働時間を男性の0.5とした場合、(長谷川データは常勤医師の勤務時間を用いているが、現場を担って長時間勤務している若手医師の多くは非常勤であるため)非常勤医師の勤務時間も含めた場合、3分診療を6分にした場合、(現在若手医師は増えず高齢の医師が増えているが)高齢医師には24時間体制の医療は務まらないこと、臨床研修制度によって若手医師が2年分、事実上現場からいなくなっていること、といった様々なパラメータを含めて、必要な現場の医師数推計をやり直す必要がある。
(5)医育機関の担う役割
医師養成定員を増加した場合に、人材の質が低下する可能性も危惧されるが、私立大学医学部における優秀な学生を対象とした奨学金を設けることにより、これまで経済的理由で医学部を諦めていた優秀な学生のインセンティブとすることができる。多くの私立大学は人口の大きな大都市圏に存在し、医療過疎の典型的地域である大都市近郊(埼玉県、千葉県、静岡県、茨城県、岩手県、奈良県、和歌山県等)で、私立医科大学の分院が医療提供体制を支える役割を果たしている13。 国公私立大学付属病院は、地域拠点病院として、地域の各種医療機関と連携して、診療のみならず、教育、研究の中心的役割を果たしている。 特定領域に特化した専門病院は、国民社会の期待に応えるべく高いレベルの診療を提供している。
2中長期的ビジョン
(1) 医師養成数の増加
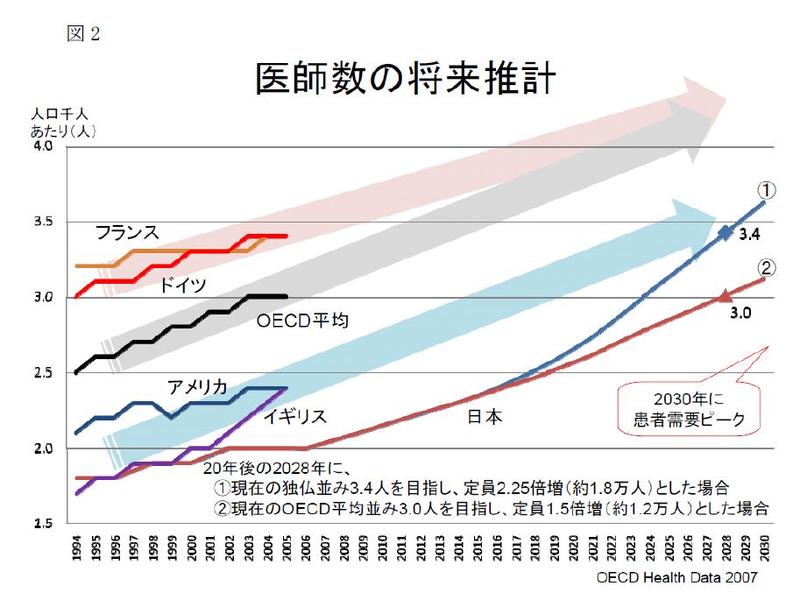
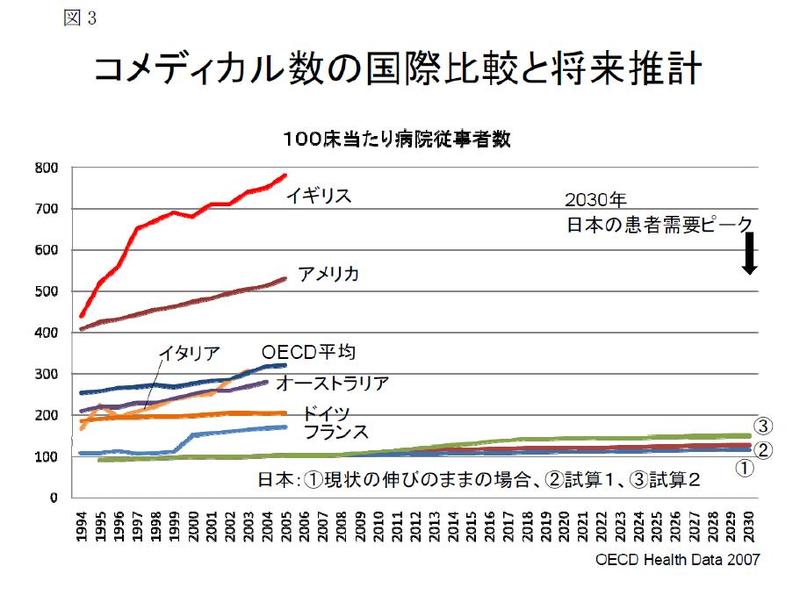
アメリカ・イギリスは、医師数はOECD平均を下回るが、コメディカル数はOECD平均を上回るのに対し、ドイツ・フランスは、医師数はOECD平均を上回るが、コメディカル数はOECD平均を下回っている14。医師数もコメディカル数も尐ない我が国は、医師数もコメディカル数も増やす必要があるが、どちらをより大幅に増員するべきか等、複数の選択が考えられるが、いずれの考え方に立つかについては、医師養成数増員の第1段階の成果を踏まえつつ、今後更に検討を重ねる必要がある。 20年後の2028年に人口千人あたり医師数3.0人(現在のOECD平均並み)を達成するためには、定員を50%増(定員約1.2万人)とすればよいが、2028年に3.4人(現在のドイツ・フランス並み)を達成するためには、定員を125%増(定員約1.8万人)とする必要がある(表1,2)。
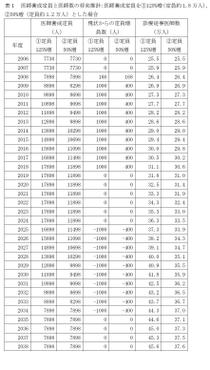
当面、医育機関側の準備状況(教育の質の担保)と、患者の医療需要の増加を勘案して、可能な限り速やかに、尐なくとも現在の定員7,898人の50%程度を目途として増員し、約1.2万人とする15。なお、増員の過程においても、医療需要の動向を多方面から綿密に調査し、それにあわせて養成数を適切に調整することが考えられる。
医師養成定員の50%程度増員達成まで何年かけるか、調整が必要となるであろうが、仮に10年かかるとした場合、病院医師の平均勤務時間は、13年後の2021年に週70時間を達成、24年後の2032年に週60時間を達成すると推計され16、人口千人あたり医師数は、9年後の2017年に2.4人(現在のイギリス、アメリカ並み)を達成、20年後の2028年に3人(現在のOECD平均並み)を達成、28年後の2036年に3.4人(現在のドイツ・フランス並み)を達成すると推計される17。
医師養成数増員に当たって、新たな医育機関を創設する18ことも考慮するが、現時点では、現存の医育機関において行うことを提言する。 表1 医師養成定員と医師数の将来推計:医師養成定員を①125%増(定員約1.8万人)、②50%増(定員約1.2万人)とした場合(略)
(2) 医学教育の質の確保
医師養成数増加に伴う大学病院における教育環境の整備の充実を図る。また、国公立大学や私立大学が、教育のビジョンを明確に示し、医療再建に必要な人材の養成が効率的に行われる体制を整備する。私立大学医学部において、優秀な学生を対象とした奨学金を設ける。
(4)病院勤務医の就労環境の改善
患者の安全性のため、また、労働基準法に従いつつ患者の需要に応え、地域医療に支障を来さないため、医師数を増やし、交代制を実現することにより、夜間勤務の翌日は診療に当たらない体制を整備する。
3短期的対策
実際に病院で働く医師数を、短期的に増加させる、または、減尐を食い止める方策等を講ずる必要がある。
(1)医師養成数の増加
来年度の医師養成定員を、医育機関は地域医療に支障を来さない範囲で最大限努力し、最低でも過去最大の定員(8,360人まで462人増)を目途に増加する。なお、全国の医学部長への調査結果では、来年度概ね680人まで増員可能となっている19。
(2)女性医師の就労環境の改善
女性医師が育児のために離職せざるを得ない状況であるが、男性も女性も育児をするという文化に変えていく必要がある20。男性も女性も育児しながら働き続けるためには、院内保育の普及が必要である。24時間保育、病児保育、病後児保育について、整備を進める。 すべての医療機関に院内保育を整備することは、医療機関の経営上、非現実的であることから、一般の保育所の増設・整備を進める等、円滑な入所を促進する。
(3)勤務に対する経済的評価
「当直」を実態に見合う「夜間勤務」に改め、給与を支払う。労働基準法に従っても患者需要に応えられる体制づくりを推進する。 病院滞在時間の他にも、電話で呼び出されるオンコールの拘束時間について、オンコール手当を支払う。
病院医師の時間外勤務や、病院にいない時間にも電話で呼び出されるオンコールの拘束時間等について、その給与等支払い状況も含めて実態調査等による現状把握を行う。ただし、調査結果を待つという理由で、対策を先送りすることは許されない。現に行った時間外勤務に対して正当な手当の支給を行う。
(4)勤務する医師の絶対数の増加
短時間正規雇用制の普及促進を図る。それにより、実際に病院で働く医師数が増加するとともに、当直明けの医師を診療に当たらせないといった患者の安全性の向上や労働基準法遵法に近づく等の効果が期待できる。
Ⅳ 医師の偏在と教育
1現状認識
(1)地域及び診療科間の偏在
病院医師数は、産婦人科、小児科、外科、内科等において減尐傾向が続いている21。
時間外であっても待機しなければならない病院産科医、時間外であっても呼び出し(オンコール)を受けて緊急手術をしなければならない病院外科医、病院麻酔科医等に対して、手当が支払われていない。山形大学病院では、分娩リスク手当、時間外手術手当、時間外麻酔手当等を支払っており、勤務医のインセンティブとなっている22。リスクの高い診療に従事する医師が安心して診療に専念できる環境整備も重要である。
内科系に比して技術習得に時間を要し、技術の世代間の継承を行うことが必要不可欠な外科系志望者の減尐は、将来の医療を考える上できわめて深刻な問題である。外科系志望者の増加を図るための積極的な対策が必要である23。外科系医師は、高度な診療技術に対する積極的評価を望んでいる。外科系医師を増加させるためには、診療報酬において、医師の技術を評価し、実施した医師に直接incentiveが付与されるドクターフィーのような制度の導入が必要である24。
(2)初期臨床研修制度導入の影響
初期臨床研修制度の導入後、新たなマッチング制度に伴い地域の医師不足が進行したことや、外科系学会入会者が25%減尐しており、診療科間の偏在が進行していること25が明らかになった。
(3)医師の専門性のあり方
初期臨床研修制度や専門医トレーニング(後期研修制度)の問題は、家庭医・総合医の位置づけ、診療科間のバランスを含め、医師集団としてのコンセンサスを早急に形成する必要がある。それなしには、診療科間偏在、地域間偏在の問題を解決することはできない26。
(4)家庭医・総合医・在宅医療については、Ⅴで述べる。
(5)医師のキャリアパス
病院で働いていた専門医が、家庭医や総合医となって地域の医療を担うようになるキャリアパスも重要である。病院における急性期医療を、年をとっても続けられるわけではなく、専門医が開業するのは自然なキャリアパスであるし、地域住民の医療ニーズに応えるために必要なことである。
(6)ネットワークの必要性
医師不足の医療機関へ、直接、医師を一人ずつ派遣することには無理があり、ネットワークで支える必要がある。それぞれの地域や診療科によって個別に事情は異なるが、必要に応じて、派遣前のトレーニング、派遣中のサポート(患者搬送受け入れ先、各診療科コンサルト、医薬品・検体搬送、交代医師派遣等)、派遣後のキャリアパス(交代医師派遣、勤務先紹介等)について見通しがなければ、その地域での診療を、責任もって担うことはできない。短期的な派遣と、中長期的に医師派遣を担う地域の基幹病院における人材育成や人材が循環するシステムとを、同時に開始する。
2中長期的ビジョン
(1)医師の専門性及び養成の在り方の検討
医師養成のあり方について、医師集団としてのコンセンサスが得られれば、様々な診療科の専門医、家庭医・総合医といった医師を養成するために必要な教育内容についてのコンセンサスが得られ、必要な教育を行い得る医療施設・環境についてもコンセンサスが得られる。従って、診療科バランスは自ずと定まる。
(2)医師の専門性の評価
診療報酬において、ドクターフィーを導入することによって、特に外科系の高度の診療技術の習得と継承へのincentiveを付与する27。
(3)医療者のネットワーク
地域偏在を医療者のネットワークで支えるため、医師派遣を担う地域の基幹病院において、若手医師にとって魅力あるキャリア形成システムの充実を図り、派遣前、派遣中、派遣後のサポートができる体制を整備する。まず基幹病院の定員を増やし、医療提供力の向上を図ったうえで、当該病院・地域の事情にあわせてそれぞれ合理的な方法で医師が循環するよう派遣する。また、入学定員を増やす際には、地域出身者の入学を促すなど、医師の地域定着のための方策を今後検討する。
3短期的対策
(1) 卒後医師臨床研修制度の見直しの開始
医師臨床研修制度については、卒前教育との関係を整理する。(CBT、OSCE、advanced OSCE等による)医学部の臨床実習前医学教育および全国的な標準評価法にもとづく共用試験の充実とその情報開示を通じて、指導医の監督下における医学生による医行為について、国民の理解を得る必要がある。卒前、卒後の臨床研修に関して、研修期間、マッチングの問題点も含め、全面的な再検討を行うことによって、内容を充実させながら、期間の短縮を図ることのできる可能性が十分にあり、さらなる検討が必要である。
(2)後期研修制度の見直しの開始(P.2Ⅱ参照)
(3)医師不足診療科への対応
病院医師は過剰な勤務を強いられているため、小児救急(小児科医)など夜間・休日の救急医療(救急外来を担うすべての診療科)を担当した病院医師、病院における時間外の分娩、帝王切開、母体搬送、救急対応を担当した病院医師(産婦人科医、小児科医、麻酔科医)、時間外手術(外科医、麻酔科医)等を担当した病院医師に、患者数・救急車台数によって手当を直接支給する28。地域小児救急医療確保のために、「地域小児科センター」の推進に関する提言がなされた29。
(3) 医師不足地域への対応
医師派遣を担う地域の基幹病院の定員をまず増やし、派遣前、派遣中、派遣後のサポートができる体制整備、医療提供力の向上を図ったうえで、当該病院・地域の事情にあわせてそれぞれ合理的な方法で医師を派遣する。
Ⅴ 地域医療・救急医療体制支援と住民参加
1現状認識
(1)救急医療
救急医療においては、患者数の急増が問題となっており、受入数をいかにコントロールし得るかという観点からの対策が必要である。特に2次及び3次施設間のバランスが非常に重要である。救命救急センターは救急症例全体の3%程度を受け入れているに過ぎず、2次救急体制のわずかな揺らぎも、3次救急体制の崩壊につながりかねない「ガラス細工」のように脆弱な体質を有している。 このため、施策の立案及び実施に当たっては、救急患者を多く受け入れるほど、より安定的に受入継続が可能となるような財政的支援が必要であり、患者数・救急車台数に応じて医師への手当をつけるべきという認識で一致した。
既にある2次救急、3次救急のネットワークを破壊するような、全国一律のセンター化設置指導等、無理な集約化を進めるような行政的誘導は行わず、地域と相談をし、地域の実情に合わせた施策が必要である30 また、地域の医療従事者や住民が一体となって支える必要がある。東京都福祉保険局、東京消防庁、東京都医師会、救急医学専門医らの連携により、通信司令室の一部で、救急搬送の必要性についてプロトコールに従ってトリアージする電話相談事業を始めた。同時に救急隊による現場でのトリアージを始めており、救急車による緊急搬送が必要ない場合には、その状況を説明し自己通院を促すと、60%程度は救急車搬送を行わないことに同意が得られた。
病院においても、例えば国立成育医療センターと武蔵野赤十字病院では、看護師が外来や電話でトリアージを行っている。トリアージナースの教育・配置の取り組みの結果、「診察前に必要な情報が得られるようになった」、「緊急度・重症度の高い患者の診察が早く行えるようになった」、「患者のクレームが激減した」等、救急医療の質が向上したことが報告された31。我が国ではまだ稀であり、トリアージナースの教育を全国的に普及させるための財政支援が必要である。
救急医療におけるヘリコプター搬送について、医療と消防の連携がうまくいっている自治体では、消防・防災ヘリコプターの出動件数が多い。消防・防災ヘリコプターの総出動件数における救急出動件数の割合は、高知県222件(81.0%)、熊本県209件(85.0%)、東京消防庁292件(51.3%)といった高い地域から、横浜市消防局0件(0%)、大阪市消防局4件(14.3%)、川崎市消防局5件(6.6%)といった低い地域まで地域毎に大きな乖離が見られる32。
救急医療に関しては、個々の地域事情への配慮も必要である。医療上の問題だけでなく、社会的、経済的な弱者に対応している現実があり、いわゆる「社会(矛盾)のふきだまり」への対応、福祉政策的観点からの検討も必要不可欠である33。
地域全体の病院医師の協力を得て地域の救急医療を支えるためには、日中の通常勤務、時間外勤務(救急外来等)、翌日の通常勤務を連続するといった過剰勤務を強いられている病院医師に対し、勤務実態に見合う手当が必要である。山形大学病院では、救急診療従事手当等を支払っており、病院医師のインセンティブとなっている34。
(2) 総合医療・家庭医療
総合医療や家庭医療の専門医トレーニング(後期研修制度)には3~4年間必要であり35、現在までに家庭医療後期研修プログラム80余が立ち上がり、それぞれ5~10人の後期研修医を教育できる体制を目指しているが、幅広くプライマリ・ケアを提供する医師の教育については、「総合医」あるいは「家庭医」といった名称も定まっておらず、その在り方に関しても専門家の間でも意見が収束していない。まず、専門家の間で十分な議論を踏まえつつ、国民との議論を展開していく必要がある。 また、病院で働いていた専門医が、家庭医や総合医となって地域の医療を担うようになるキャリアパスも重要である。病院における急性期医療を、年をとっても続けられるわけではなく、専門医が開業するのは自然なキャリアパスであるし、地域住民の医療ニーズに応えるために必要なことである。診療科や地域によっては、地域でプライマリ・ケアを専門に開始する前の短期トレーニングが必要な場合もあり、その後の生涯教育も重要である。
(3)地域における医師のネットワーク
地域全体の病院医師や診療所医師の連携を円滑に進め、診療所医師が病院での診療に携わることができる道を開くためには、病院医療に対する診療報酬を、ホスピタルフィーとドクターフィーに区別する必要がある36。アメリカ、フランス等の欧米諸国では、ホスピタルフィーとドクターフィーを区別し、診療所医師が病院診療を担っている。 地域全体の病院医師や診療所医師の連携を進め、患者の入退院・転院を円滑に進めるため、また、急性期病院から後方施設への転院等を円滑にすることによって救急医療の受け入れ可能性拡大につながるため、地域の医療機関間における電子カルテ情報等の共有化が有用である。なお、個人情報保護の観点から懸念する声もあるので、住民が円滑に必要な医療を受けられるメリットとのバランスについて、住民の理解を得ながら進める必要がある。
(4) 住民参加
受診数のコントロールに関して、「県立柏原病院の小児科を守る会」では、「子供を守ろう、お医者さんを守ろう」「コンビニ受診を控えよう」といった地域住民への呼びかけや、「病院へ行く、その前に」というフローチャートを作成・配布するなどの取り組みを行っている。このフローチャートにより、自宅でのトリアージが可能となっている。 これらの活動が小児科医療の崩壊を防ぐことに役立っている。
2中長期的ビジョン
(1)救急医療 救急医療それぞれの地域に存在する多様な医療資源の中から、個々の患者のニーズにマッチする人材・施設を紹介する体制(地域トリアージ)を整備するため、トリアージナースを育成していく。トリアージナースの教育には、指導医や地域の病院医師・診療所医師の協力、消防との連携、地域住民の理解や協力が不可欠である。
救急医療の現場において、医療上の問題だけでなく、ホームレスや結核患者など、社会的、経済的な弱者に対応するためには、地域全体の医療資源だけでなく、福祉・介護資源への橋渡しが必要であり、各地域の行政機関や消防に調整システムを構築する37。 医療と消防の連携を円滑化し、消防防災ヘリコプターの救急搬送における活用を推進する。
(2)家庭医・総合医
後期研修の場を地域に設定することで、トレーニング中の後期研修医が地域医療の患者需要に実質的に応える貢献が可能な地域もあり(福島県立医科大学、北海道家庭医療学センターなど)、それら先進的モデル・プログラムを核として家庭医・総合医養成および指導医養成を重点的に支援することが求められる。
(3)在宅医療
地域医療の一翼を担う在宅医療は制度的に誕生からまだ日が浅く、多くの課題が未解決で残されているので、中長期的な課題として取り上げる必要がある。 がんなどの在宅医療や看取りまで行う在宅医療・在宅医の専門性を評価すべきである。訪問看護について、医師の標準的指示書や個別的約束指示の下で看護師の裁量性を認めることや、訪問看護のあり方を検討すべきである。
(4)地域におけるネットワーク
病診連携を推進し、診療所医師が病院での診療を担うことができるように、診療報酬体系を見直し、ホスピタルフィーとドクターフィーに区別する。
3短期的対策
地域医療・救急医療においては、患者数の急増が問題となっており、患者にとって適切な医療へと送り届ける観点から、また、数をいかにコントロールし得るかという観点からも、トリアージが極めて重要である。地域の医療従事者や住民が一体となって、地域医療・救急医療を支える必要がある。
(1) 救急医療
(再掲)病院医師は過剰な勤務を強いられているため、小児救急(小児科医)など夜間・休日の救急医療(救急外来を担うすべての診療科)を担当した病院医師、病院における時間外の分娩、帝王切開、母体搬送、救急対応を担当した病院医師(産婦人科医、小児科医、麻酔科医)、時間外手術(外科医、麻酔科医)等を担当した病院医師に、患者数・救急車台数によって手当を直接支給する38。 トリアージナースを配置する病院にインセンティブをつける。 トリアージナースの教育にあたる指導医、及び、トリアージナースとしての専門性を身につけた看護師に、専門手当を直接支給する。 厚生労働省は、総務省及び消防防災ヘリコプターを保有する消防機関や自治体に、救急搬送の推進について、円滑な連携を呼び掛けていただきたい。
(2)地域ネットワーク
病診連携を推進し、患者の入退院・転院を円滑に進めるために、地域の医療機関における電子カルテの情報共有を進める。
(3)住民参加
「県立柏原病院の小児科を守る会」のフローチャートを参考にするなどして、地域住民も自宅でのトリアージを可能とする取り組みを支援する。
Ⅵ コメディカルの雇用数と教育
1現状認識
(1) 病院に勤務するコメディカルの絶対数の不足
病院の100床当たり従事者数は、イギリス740人、アメリカ504人、イタリア307人、ドイツ204人であるのに対し、日本はわずか100.8人(諸外国平均の約1/4)である39。日本の病院は、諸外国のコメディカル数に対し、圧倒的なマンパワー不足にあると言える。なお、日本の人口当たり急性期病床数は欧米の約2倍であることにも留意しておく必要がある。
病院の100床当たり看護師数は、イギリス200人、アメリカ141人、イタリア136人、ドイツ75人であるのに対し、日本はわずか33.6人(諸外国平均の約1/4)である40。同程度の病床規模の日米の病院の看護師数を比較してみると、ボストンSE病院620人に対し、日本S国立病院85人と、7.3倍の開きがある41。
病院の100床当たり薬剤師数は、アメリカでは日本の4.9倍であり、さらに同数のテクニシャン(薬剤技師)がいる42。
看護師、薬剤師の病院における絶対的雇用数は不足しているが、その養成数が不足している訳ではない。看護師の国家試験合格者数約4.6万人に対して、病院勤務の看護師数は、ピークの25~29歳においても約2.7万人しかおらず(新卒就業者3.9万人)、薬剤師の国家試験合格者数約8,000人に対して、病院勤務の薬剤師数は、ピークの30~39歳においても約1,300人しかいない43。現行の養成数を前提に、いかに病院における雇用数を増やしていくかを検討する必要がある。
(2) 医療安全とコメディカルの関係
看護師の教育水準が高いほど、患者死亡率が低い。学士の学位を持つ看護師が20%から40%に増えると、重症合併症患者1000人当たり14.2人の死亡が減尐する。我が国の医療安全向上のためには、看護師の教育水準向上が必要不可欠である44。
病床当たり看護師、薬剤師などのコメディカルの人数が多いほうが、医療の安全性が高い(看護師の受け持ち患者が1人増えると死亡率が7%増える、病棟薬剤師が100床当たり2.5人増えると死亡率が1000人当たり約20人減る)ことが、国際的に示されている45。我が国の医療の安全性向上のためには、病床当たり看護師、薬剤師等の雇用数増加が必要不可欠である46。
(3)教育水準のレベルアップ
現行の看護師の養成制度は、3年制の養成所や短大と、4年制の大学が併存しているが、看護職を目指す者にとって、大学のほうが魅力あるキャリアパスとなっており、離職率も低い。大学病院勤務者を対象にした調査では、大学卒の看護師の早期離職率は、養成所卒の看護師の1/10である47。
看護師においては日本看護協会による専門看護師、認定看護師の養成・認定制度が稼働しており、高度の知識と強い動機付けを有する看護師が現場に供給されている48。質の高い看護を目指すためにもこれらの資格取得者にはインセンテイブを付けることが看護職のモチべーションを高めると期待される49。 前述のように、看護師のキャリアパスのひとつに、救急医療におけるトリアージナースという専門性もある。
看護師長クラス以上の看護師、薬剤師、その他コメディカルについて、医療安全管理者と並ぶキャリアパスのひとつとして、院内医療メディエーターという専門性もある50。
(3) 高い離職率
看護師の養成数は十分だが、離職者が62.2万人中8.13万人と非常に多い。離職理由として、医療事故を起こしても不思議はない環境に置かれた看護師の不安が強く、その背景には、マンパワー不足(看護師、病棟薬剤師、看護助手、事務クラーク等、あらゆる職種の数の不足)と、マンパワー不足のために卒後専門教育の機会を奪われている現状がある51。
病院の看護師は25~29歳をピークに離職していき、復職することは稀である52。
離職率が高いため、新人割合が高くなるが、通常、教育・指導にあたる手当等の支給はない。山形大学病院では、看護職員教育指導手当等を支払っており、看護師のインセンティブとなっている53。
日本の看護師には、ライフスタイルの変化に対応した多様な勤務環境が、実現されていない。週35時間以上勤務する看護師は日本では95%であるのに対し、アメリカ58%、イギリス64%、ドイツ65%となっている54。
(4)他職種との協働
医療現場において、現在は医師が実施しているが医師が必ずしも実施する必要のない業務について、看護師、助産師、薬剤師等の他の医療職やメディカルクラーク等の実施を検討する場合には、国民の理解と同意を得ることが大前提であり、そのために各職種における基礎・臨床教育・研修の実態を十分に考慮した上で、必要な研修とそれによって獲得されるべき技術水準に関する関連職種によるピアレビューを導入する必要がある。それにより、患者および医療現場の構成員がチーム医療として相互に信頼関係を醸成するとともに、現に実施する当事者が自信をもつことのできるシステムを構築していく。そのようなシステムの構築を通じて、医療現場における多職種間の真の協働関係が形成されることが期待される。
医師との信頼関係に基づく真のチーム医療を担う協働する存在として、助産師の果たす役割は重大である。今後、正常分娩においては、医師との協働の中で自ら適切に判断し院内助産・助産師外来を担う人材を、チーム医療の中で育成していく必要がある55。
周術期看護師の導入等、看護師等の役割分担の調整を検討する際には、専門医から独立した存在というよりも、専門医との信頼関係に基づく真のチーム医療を担う協働する存在として考えられるべきである56。医療の質を担保しつつ・麻酔科医の加重労働を軽減し、手術麻酔を効率的にこなすためには、麻酔専門医の統括のもと手術の前後もカバーする周術期管理チームの構築が前提である。危機的偶発症の発生リスクを伴う手術麻酔の安全には麻酔専門医が即時対応できる体制が肝要であり、1人ないし最大2人の周術期看護師が麻酔専門医1人の直接的指導と臨床責任のもとに麻酔業務の中の役割を分担し協働することが想定され、周術期看護師の育成に向けての検討が現場で取り組み始められている。 日本医療メディエーター協会による認定制度では、年間約1000人の養成研修体制が既に確立しており、看護師、事務職、医師、薬剤師、ソーシャルワーカー、その他コメディカルなど、多様な医療関係職種が受講している。また、真実開示・謝罪促進などと連動させ、患者のための医療の一環として、組織的にメディエーター導入に取り組む医療機関、病院団体などが増加してきている。 医療メディエーション研修受講者のうち、この技法を「業務の中で活用している」が83%、「役に立つと思う」が95%と、現場のニーズの高さを示している一方、マンパワー不足のため、医療安全管理その他の業務と兼任せざるを得ず、疲弊しているという声が多い。 医療者と患者間の真の協働関係を樹立するためには、医療従事者が全体として、患者の立場を十分に配慮するという施設の「文化」を醸成する必要がある。そのためには管理者の姿勢が重要である。医療機関におけるメディエーション研修はそのような文化が育つ契機となることが期待される。
2中長期的ビジョン
(1)病院に勤務するコメディカルの絶対数
患者の安全性向上のため、看護師、病棟薬剤師等、病院のコメディカル雇用数を、まず2倍に増加させることを目指す。
(2)コメディカルの質的向上
患者の安全性向上のため、看護師基礎教育の充実を図り、4年制大学に移行していく。
専門性をもち、キャリアアップできる仕組みが必要であり、働きながら認定看護師・専門看護師・院内医療メディエーターなどの資格認定等が取れること、働きながら継続的な生涯教育の機会を確保すること、既に専門性を持ち、現場で活躍している看護師を専属配置とするため雇用数を増員すること等に取り組んでいく。
3短期的対策
患者の安全性向上のため、実際に病院で働くコメディカル数を、短期的に増加させる、または、離職防止する方策を講ずる。また、教育に重点を置き、専門性を高める職場環境を整備することが、キャリアアップ及び離職防止となり、さらには医療の安全性向上につながる。
(1)絶対数の増加
短時間正規雇用制の普及により看護師、病棟薬剤師、看護助手、事務クラーク等の雇用数を増加させる。
(2)指導者への配慮
卒後の新人教育にあたる看護師に指導手当をつける。
(3)経済的インセンティブ
既に専門性を持ち、現場で助産師、認定看護師・専門看護師等として活躍している看護師に対し、専門手当を直接支給する。
(再掲)トリアージナースを配置する病院にインセンティブをつける。
(再掲)トリアージナースの教育にあたる指導医、及び、トリアージナースとしての専門性を身につけた看護師に、専門手当を直接支給する。
既に院内医療メディエーターとして活躍している看護師、薬剤師、その他コメディカルに対し、専門手当を直接支給する。
(4)質の向上、キャリアパスへの配慮
看護師基礎教育の充実を図り、4年制大学に移行していく。
コメディカルのキャリアパスを考慮し、専門性を発揮できるよう専任配置する病院にインセンティブをつける。
Ⅶ 最後に
日本の医療レベルは、世界保険機構(WHO)が健康レベルから評価したものでは、世界1位である。一方、OECD加盟30カ国の中で、医療費がGDPに占める比率は21位と大変低い。また、医師数は同じく人口比でみると26位と最低に近い。すなわち、世界で最も手間のかかる医療を世界で最も低い医療費と医師数で賄ってきたといえる。さらに、医師を養成する文部科学省の教育費もOECD加盟30カ国で26位と大変低い。このような状態になったことは、閣議決定であり、厚生労働省、文部科学省、財務省の良し悪しの問題ではなく国民が決めたものである。しかし、今回、閣議で、医師数の増員案が決定された。本ビジョンの会では、上述のごとく、医療の根幹を改善するためには医師数の増員のみでは解決できないことを提言した。従って、上記の医療の改善を健全に実現するためには、教育費および医療費の増額も併せて提言するものである57。
――――――――――――――――――――――――――
1土屋委員第2回資料7及び土屋委員第2回要望書
2土屋委員第2回資料7図1
3土屋委員第7回資料
4嘉山委員第1回資料7 p14, p28
5嘉山委員第1回資料p28、土屋委員第2回資料7
6嘉山委員第2回資料6 I-①
7嘉山委員第1回資料7 p31
8嘉山委員第1回資料7 p23
9岡井委員第5回意見
10土屋委員第2回資料7図4
11事務局第5回資料1
12嘉山委員第1回資料p32
13吉村委員第3回資料
14土屋委員第4回資料
15嘉山委員第1回資料p23、土屋委員第2回資料7図7、土屋委員第4回資料
16土屋委員第2回資料7 p7
17土屋委員第4回資料
18大熊委員第6回意見
19嘉山委員第6回発言
20大熊委員第6回意見
21土屋委員第2回資料7図2
22嘉山委員第2回資料6 I-①
23高久委員第4回意見
24嘉山委員第2回資料6、海野委員第4回意見
25海野委員第2回資料5
26土屋委員第2回資料7
27嘉山委員第2回意見
28嘉山委員第2回資料6、海野委員第3回資料6
29海野委員第3回資料6-41ページ、資料7
30嘉山委員第3回資料9
31有賀教授第3回資料5
32有賀教授第3回資料5
33有賀教授第3回意見
34嘉山委員第2回資料6 I-①
35葛西委員第3回資料4
36嘉山委員第2回資料6
37有賀教授第6回意見
38嘉山委員第2回資料6、海野委員第3回資料6
39土屋委員第2回資料7図8、井上教授第4回資料4
40土屋委員第2回資料7図8、井上教授第4回資料4
41嘉山委員第4回資料8―③
42土屋委員第4回資料10
43井上教授第4回資料4、厚生労働省第2回病院における薬剤師の業務及び人員配置に関する検討会
44井上教授第4回資料4
45嘉山委員第1回資料7 p38、土屋委員第2回資料7図9
46井上教授第4回資料4
47井上教授第4回資料4
48事務局第4回資料1、嘉山委員第4回意見
49嘉山委員第4回意見
50和田委員第4回資料11
51井上教授第4回資料4
52井上教授第4回資料4
53嘉山委員第2回資料6 I-①
54井上教授第4回資料4
55岡井委員第4回意見
56山田教授第4回意見
57嘉山委員第3回意見
「医療『関係者』の安心と希望の確保ビジョン」
キャリアブレイン 2008年8月29日
http://www.cabrain.net/news/article/newsId/17931.html
「患者の『安心と希望の医療確保ビジョン』ではなく、『医療関係者の安心と希望とキャリアアップのビジョン』に進みかねない」―。「安心と希望の医療確保ビジョン」具体化に関する検討会(座長=高久史麿・自治医科大学長)が中間取りまとめを行った8月27日、委員の中で数少ない「非」医療提供者である大熊由紀子委員(国際医療福祉大大学院教授)の発言だ。現場の医師でもある委員が活発に意見を述べた23、24両日の集中審議とは打って変わって、この日の会合は座長が委員の発言を抑える場面も見られ、患者や国民の立場への配慮を求める意見が目立った。傍聴席には医療事故被害者の遺族らの姿が見られた。(熊田梨恵)
【今回の「ビジョン」関連】
医師養成数50%増を―医療ビジョン中間報告
厚労省史上初?-異例ずくめの「医療ビジョン」検討会
【関連記事】
医道審vs医療ビジョン?―臨床研修見直しで(24日の会合)
「医師養成数50%増を」ビジョン会議で骨子案(24日の会合)
「専門的な家庭医を」―俳優・石坂浩二さん(24日の会合)
「実態」表わす医師需給データ作成へ―ビジョン検討会(23日の会合)
「合宿」再開決定-問われる厚労行政の在り方
 同日、検討会は7回目の会合を迎えた。23、24両日に予定していた神奈川県湯河原町での泊まり込み審議が批判を受けて中止になり、急きょ都内での開催に変更されるなど、来年度予算の概算要求を目前に過密スケジュールでの開催になった。会場には立ち見の傍聴者が溢れるほどだった。
同日、検討会は7回目の会合を迎えた。23、24両日に予定していた神奈川県湯河原町での泊まり込み審議が批判を受けて中止になり、急きょ都内での開催に変更されるなど、来年度予算の概算要求を目前に過密スケジュールでの開催になった。会場には立ち見の傍聴者が溢れるほどだった。
高久座長の開催のあいさつの後、委員らによる資料説明がなされた。遅れて到着した舛添要一厚生労働相が着席し、委員にあいさつ。高久座長は次に大熊委員に発言を促した。
大熊委員は23、24日の集中審議について語り、「一つのハプニングがあった。土曜(23日)の夜には懇親会が開かれて多くの先生が交流していたが、そこに参加していたわたしだけが抜かされている形で、海野信也委員(北里大産科婦人科教授)が先ほど出した『提言』の原案が出てきた」と、24日の「最終骨子(案)」に言及した。
■患者でなく医療者のための「ビジョン」?
大熊委員は、国内で行われてきたこれまでの議論には、医療の質や安全性などの視点が欠如しており、「国民を置き去りにした医療費をめぐる議論と駆け引き」が行われてきたとの認識を示した。その上で、今回の検討会については、現場で働く医療者に焦点が当たったことには評価を示したが、患者と医療者のパートナーシップという観点が欠けているとの見方を示した。
「(検討会では)医療関係者も、医療者でないわたしも一緒のテーブルで考えることができると思っていたが、わたしもそこ(懇親会)にいたのに、わたしだけ(名前)が抜けている。(それなのに)委員でないお医者さんは加わっているもの(提言)が出たので、ここに日本の医療を覆っている閉鎖性が象徴的に表れていると思った。何が欠けているか。非常に悪い言い方をすると、『患者の安心と希望の医療確保(ビジョン)』ではなくて『医療関係者の安心と希望とキャリアアップ(のためのビジョン)』に進みかねないと思った」と述べた。
その上で、大熊委員がこの日に提出した資料「『安心と希望の医療確保ビジョン』具体化のために~国民の目線から」について説明。「患者や国民が望んでいるもの」として、▽助産師と医師が連携した、安心して子どもを産める体制と医療保険でのバックアップ▽安心して子どもを育てられる小児医療の確立▽頼りになる救急医療システムの構築▽安心し、信頼して闘病できる医療の質の確立▽福祉と医療の安定した連携による在宅ケアシステムの確立▽医療事故の再発防止・真相究明体制の確立―を挙げた。
■会場に医療事故遺族らの姿
「医療事故の再発防止」については、「医療訴訟に耐えている人たちは、非常につらい時を思い出さなければならない。そういう遺族は、医師や看護師をいじめようというのではなくて、『真実を知りたい。自身の経験を生かして次の悲劇を無くさなくてはならない』という思い。個人を恨むのではなく、システムとしてそういうことが起こらないようにと(活動)している」と述べ、会場に医療事故被害者の遺族が来ていることを紹介。
会場には、「福島県立大野病院事件」や「都立広尾病院事件」の遺族、医療事故で子どもを亡くした勝村久司氏(「陣痛促進剤による被害を考える会」世話人)や豊田郁子氏(新葛飾病院セーフティーマネジャー)の姿も見られた。同日の会合開催前に、医療事故被害者の遺族などの団体が、「医療安全調査委員会」の設置法案について、来月開会する臨時国会で成立させるよう、厚労相に要望していた。
大熊委員は、次のように発言を締めくくった。
「『大野事件が医療を崩壊させた』としばしば言われるが、わたしから言わせると、医療が崩壊していた。そこに一人医長が居たということ。報道によると、医局が(福島県から)小児科医が行くから(産婦人科医と)ペアだと聞いて安心して派遣したら、『うそつき』ということだった。お医者さんも被害者だったが、何度も『大きな病院に移ったら』という助産婦さんの助言を聞かなかったという意味では、そういうことを防ぐことが必要だったと思う。お医者さんがたびたび『信頼』と言うのは、『俺を信頼しろ』というニュアンスだが、本当のことを隠さずに見せているという文化が医療者と患者の間に共有されていないと信頼はできない。医療者と患者がパートナーになるという文化の上にこの新しい報告書が作られることを願っている」
他の委員が個人の提出資料の説明を終えた後、高久座長が中間取りまとめ(案)の内容を読み上げ、委員の意見を聞いた。
■座長が委員の意見を制止?
嘉山孝正委員(山形大医学部長)は、「この中に『医学部教育・地域医療に支障を来さないよう配慮しつつ、将来的には50%程度医師数を増加させる』とあるが、過去最大の医学部定員より多くしてほしいというつもりで言った。地域医療に支障を来さないようにするには、過去最大より少し多めでないと担いきれない。そういう意味の文章に変えてほしい」と主張。全国医学部長病院長会議が全国の医学部を対象に実施したアンケートでは、来年度の定員増が720人になると予測されるとして、「過去最大」の医学部定員よりも多くできるとの見解を述べた。
これに対し高久座長は、特に字句修正の必要はないとの見方を示した。小川秀興座長代理(日本私立医科大学協会会長)も、「各論のところでは余計な言葉を入れないほうがいい。『上回る程度に』として、あまりジャンピングしないように」と、座長に同意した。
また海野委員は、中間とりまとめ(案)の中で医師の需給推計について、「(厚労省が)専門的な推計を行うべき」と表現された点に言及。「確認だ。大臣から(23日に)すでに指示が出ているが、検討会の中で早急に(需給推計を)出し、それに基づいて今後の議論を進めていくということだったと思うが、そういう理解でいいか」と聞いた。
この質問に座長は、「そんなに簡単に出るものではないと思う。専門家が綿密に計算する必要があるので、そのプロセスはこの検討会では無理では。皆さんが納得される形で出すのはかなり大変な作業と思う」と返した。
■「医者の視点強かった」
ここで、川越厚委員(ホームケアクリニック川越院長)が次のように述べた。
「検討会では、医者の視点からどうするかということがあまりに強かった。やはり国民の視点をもう少し考えなければならなかった。『安心と希望』はひっくり返ったら『不安と絶望』。今回の議論が起こったのは、その中にある医療をどうするかということで、大臣も尽力してきた。プラクティカル(実用的)にするには、エビデンスに基づいた議論が必要で、『医師数を増やしてインセンティブを付けることで人が変わる』ということが(検討会の議論の)方向性にある。ただ、その問題だけで国民の不安が解消できるのかを根本的に考えないといけない」
これを受け、和田仁孝委員(早稲田大大学院教授)が発言した。
「検討会のテーマが主として、合理的・効率的にどういうシステムにしていくかということで、それは大事なことだったが、フィロソフィー(哲学)の問題が上がらなかった。国民が心配するのは事故の問題。(医療側にとっての)訴訟リスクの問題もあるが、日本は裁判を起こしにくく、その中で起こすのは大変なことだ。だから、医療側が訴訟リスクをいかに軽減するか、という考えは本末転倒。その前に、患者さんに向き合って真摯(しんし)な対応をすることが大事。こういうことを普段のフィロソフィーとして、そこから仕組みをつくり、その結果、訴訟のリスクが軽減していくという構図で考えるのが妥当。それを考える場があれば」と述べた。
ここで、退席時間の迫った厚労相が「高久先生の下でこれをブラッシュアップして頂き、これからの予算編成や政策づくりに反映させていく。『ノーフォールト』や、医療事故調査委員会の問題など、ここには書かれていないが、そういう哲学の問題も含めて検討課題が残っている。今後、適宜開催をよろしくお願いする」とあいさつし、退席した。高久座長は「中間取りまとめ(の内容)には宿題がたくさんある。長時間にわたって議論したから、できることから少しずつ実現していきたい」と述べ、開催から約1時間で会合は終了した。
厚労省史上初?-異例ずくめの「ビジョン検討会」
キャリアブレイン 2008年8月29日
http://www.cabrain.net/news/article/newsId/17924.html
「委員独自でまとめた『報告書骨子案』をベースにした『中間取りまとめ案』が出たのは、厚生労働省史上初ではないか」「ドクターフィーが盛り込まれたのは歴史的革命」―。厚労省の事務局が主導してきた従来の検討会に比べて「異例」ずくめだとの声が上がる「安心と希望の医療確保ビジョン」具体化に関する検討会(座長=高久史麿・自治医科大学長)。従来の検討会の在り方に、くさびが打ち込まれたのだろうか。(熊田梨恵)
【今回の「ビジョン」関連】
医師養成数50%増を―医療ビジョン中間報告
医療者のための「ビジョン」か
【関連記事】
医道審vs医療ビジョン?―臨床研修見直しで(24日の会合)
「医師養成数50%増を」ビジョン会議で骨子案(24日の会合)
「専門的な家庭医を」―俳優・石坂浩二さん(24日の会合)
「実態」表わす医師需給データ作成へ―ビジョン検討会(23日の会合)
「合宿」再開決定-問われる厚労行政の在り方
舛添要一厚生労働相の肝いりで開催された同検討会は、8月27日に中間取りまとめを行った。「将来的に50%医師養成数を増加」「(医師の技術を評価するための)ドクターフィーを検討」「インセンティブとして手当支給」など、中間取りまとめ(案)には、委員が要求した意見が記載されている。
厚労省の担当者は会合終了後、記者団に対し「ドクターフィー」を検討していくとの内容が盛り込まれたことについて、「保険局が聞いたら激怒するだろう」と述べた。24日の前回会合で、海野信也委員(北里大産科婦人科教授)らの連名で、医師養成数を現在より50%増やし、後期研修の在り方を中心に臨床研修制度について見直す検討会を設けるなど、現場の医師の委員からの発言が多く盛り込まれた「報告書骨子(案)」が提出されていた。
厚労省の検討会などの取りまとめ(案)は、通常は事務局を担う部局が作成するため、委員が独自でこうした整理案を出すのは異例。報告書骨子(案)の細部には異論もあったが、方向性自体に委員は大筋で合意しており、これをベースに報告書がまとめられるものと思われた。
■似た内容の2種類の資料
しかし、27日の会合では、議論の内容が盛り込まれた資料が2種類出された。一つは、「『安心と希望の医療確保ビジョン』具体化に関する検討会中間取りまとめ(案)」。もう一つは「『安心と希望の医療確保ビジョン』具体化に関する検討会への提言」と題するもので、前回の会合に海野委員らが示した報告書骨子(案)に酷似している。この「提言」は、高久座長と大熊由紀子委員以外による連名で、これまでのヒアリングに参加した医師と医学部看護学科教授の名前もあった。
中間取りまとめ(案)は、医師の不足や偏在に配慮した内容になっている。「骨太の方針2008」と同様に、医学部定員を過去最大まで増員するとし、「将来的には50%程度医師養成数を増加させることを目指すべき」とした。
また、過酷な労働環境に置かれている産科や小児科、救急を担う医師に対するインセンティブとして、個別手当を付けるべきとした。診療報酬のドクターフィーとホスピタルフィーを区別して、外科などの医師の技術を適切に評価することも盛り込んでいる。会合で、現在の診療報酬体系では、勤務医対策とされている加算などが病院に対する収入にはなっても、個別の医師への報酬に必ずしも結び付かないことに対して改善を求める意見も上がっていたことを受けたものだ。
高久座長が「中間取りまとめ(案)というのを出させて頂いた。今までの委員や参考人のご意見を聞いて、一応まとめさせて頂いたもの」と述べて内容を読み上げ、委員の意見を聞いた。委員からの要望により細かい字句修正が加わったが、基本的な内容は変わらない方向になった。座長は会合終了後、記者団に対し、委員は大筋で了承したとの認識を示した。
会合で嘉山孝正委員(山形大医学部長)は、中間取りまとめ(案)について、「医療現場の若い人のモチベーションが高くなる。『ドクターフィー』や『インセンティブ』という言葉が盛り込まれたことは歴史的革命だ。このように『思惑』なく日本の医療について語った会はそんなにないのでは」と感想を述べた。
■前回の「骨子案」が「提言」に?
一方の「提言」については、海野委員が会議冒頭の資料説明の際に、「これまでの議論でコンセンサスを得られる部分を中心にまとめた。大臣からもこの検討会は続けてもらえるというので、この提言を検討材料に加えてより充実したものにして頂ければ」と述べた。
この提言は、▽医師養成数▽医師の偏在と教育▽地域医療・救急医療体制支援と住民参加▽コメディカルの雇用数と教育-などの項目から成る。
中間取りまとめ(案)にあった以外の内容では、「指導医の監督下における医学生による医行為について、国民の理解を得る必要がある」、子育て中の女性医師の就労環境改善策として、「一般の保育所の増設・整備を進める等、円滑な入所を促進する」、コメディカルについて「看護師や病棟薬剤師などの数をまず2倍に増加させる」などの内容を盛り込んでいる。
「中間取りまとめ(案)」は、この「提言」のトーンを弱めたものに見受けられた。
この日、2種類の資料が出てきたことについて、委員の一人は会合終了後、キャリアブレインに対して以下のように解説。前回の「骨子(案)」が「提言」に姿を変え、厚労省側が「中間取りまとめ(案)」を新しく作成したとした。
「本当はもともとの骨子案を報告書にしたかったが、大熊由紀子委員(国際医療福祉大大学院教授)と高久座長が名前を載せなかった。大臣からも全員の合意にしてほしいと言われたので『提言』という形にせざるを得なかった。大熊委員の意見も入れたかったが、今朝になって返事が返ってきたので、時間もなくどうしようもなかった。高久座長は最終的には骨子(案)の内容にうなずいたと聞いている。また、事務局の医政局は内容をまとめ切れなかったので、大臣官房の改革推進室が取りまとめを頼まれて徹夜でやっていた。何度も電話が掛かってきた」
大熊委員は会合終了後、「24日に出された『骨子(案)』の時には声を掛けられなかった。この『提言』は前日に送られてきて、入ってほしいと言われた」と述べ、急だったことや、提言では国民や患者への配慮などが不十分だったため合意できなかったとの見解を示した。その上で「補完」として、「『安心と希望の医療確保ビジョン』具体化のために~国民の目線から」と題する資料を会合に提出したと説明した。
■ ■ ■
委員が独自で「論点整理(案)」や「報告書骨子(案)」を作成し、いったんは中止になった集中審議も委員の提案で開催に持ち込まれるなど、従来の厚労省の検討会に比べて「異例」ずくめの同検討会。委員に対する事務局のハンドリングが効かないためか、「事務局はきちんと対応する気があるのか」と指摘する委員もいる。こうした背景には、事務局の官僚と厚労相側の綱引きがあるとの指摘もある。そのためか、今回の検討会の「中間取りまとめ(案)」は、24日に委員がまとめた「報告書骨子(案)」をほぼ受け入れた内容になった。
「今回ほど委員主導で取りまとめられるのは省内史上初では。担当でない部局が『取りまとめ(案)』をつくったり、内容に関する省内での調整無しに会合の開催に至ったりするのも異例」と話す関係者もいる。
こうした検討会が生まれたことは、今後の厚労行政が変わる上での萌芽になり得るのだろうか。
 「名ばかり管理職」が医療分野でも避けられない問題になってきた。「医の倫理」「患者の救命優先」という大義名分の下、医療界ではこれまで議論の俎上(そじょう)に載せることすらはばかられてきた。不十分な待遇や厳しい労働環境に耐えかねた勤務医から悲鳴が上がり、行政のメスも入った。湖国・滋賀のケースを取材した。
「名ばかり管理職」が医療分野でも避けられない問題になってきた。「医の倫理」「患者の救命優先」という大義名分の下、医療界ではこれまで議論の俎上(そじょう)に載せることすらはばかられてきた。不十分な待遇や厳しい労働環境に耐えかねた勤務医から悲鳴が上がり、行政のメスも入った。湖国・滋賀のケースを取材した。 琵琶湖の南東にある滋賀県立成人病センター(滋賀県守山市)を運営する県病院事業庁が今年4月、大津労働基準監督署から労働基準法に基づく是正勧告を受けた。管理職でない医師の残業に対し時間外の割増賃金を支払わず、サービス残業をさせるなど同法に違反していたとされる。
琵琶湖の南東にある滋賀県立成人病センター(滋賀県守山市)を運営する県病院事業庁が今年4月、大津労働基準監督署から労働基準法に基づく是正勧告を受けた。管理職でない医師の残業に対し時間外の割増賃金を支払わず、サービス残業をさせるなど同法に違反していたとされる。 




















最近のコメント