(関連文献→) 妊産婦死亡 目次 妊娠経過中の脳出血 目次
国立循環器センターの先生方、臨床お忙しいのに
毎日記事をチェックくださってありがとうございます..。*♡
(勝手に産科の先生だと信じております!)光栄です(>▽<)!!!
もしも文献が必要でしたら、コメントに入れてくだされば
国立循環器センター周産期宛で手持ちのものを郵送いたします。
それくらいしかできませんけれど。すみません、日本語ばっかりで。
ただ問題点は
まとまっているものに関しては元情報が厚労省の集計か日産婦のものが多くて。。。
地方ものの抄録や症例報告、脳外科雑誌がカギかと思うのですが、
なかなか手に入りません。
(ブログにはのせていない症例報告抄録が3つほど、ただ地方会のですが)
私たちにはなんの力もないので、どうかよろしくお願いいたします。
こちらの文献も、妊産婦死亡や新生児死亡に関係あります。
私としては一番見ていただきたいのが、表2と表3です。
一般の方にも参考になるのではないかと思います。ではどうぞ!
「良い産院の1Oカ条」と妊婦健診
母子愛育会愛育病院病院長 中林正雄
(産婦人科治療 vol.89 No.2 2004-8 p133-137)
急激な少子高齢化にともない,妊娠・出産を取り巻く社会環境は大きく変化している.現在の産科医療にはリスクの高い分娩の増加,産科医療訴訟の増加,深刻な産科医不足,過酷な業務内容などの問題が山積している.これらの問題解決のためには,妊産婦死亡と周産期死亡の主要死因の分析に基づいた新しい周産期医療システムを構築する必要がある.さらにこれからの産院に求められる必要条件として「良い産院の10か条」を提言し,その内容について解説した.
はじめに
日本の産科医療のレベルは世界的にみても最高水準にあり,妊産婦死亡率,周産期死亡率は激減している.しかし,妊娠・出産を取り巻く祉会環境は大きく変化しており,急激に進行する少子化,不妊治療による多胎や高齢妊娠などリスクの高い分娩の増加,産科領域の医療訴訟の増加,深刻な産科医とくに若手産科医師のマンパワー不足など,多くの問題をかかえている.
本稿においては,現在の産科医療の問題点を明らかにし,これらの問題点解決のための新しい周産期医療システムについて解説する.
 産科医療の問題点(表1)
産科医療の問題点(表1)
①産科医療では医療訴訟が多く,その賠償額が高額である.
産婦人科医師数は全国で約16,000人であるが,これは医師全体の5%にしかすぎない.しかし2002年度の最高裁判所調べでは,全体の医療関係訴訟の922件のうち,産婦人科の訴訟は113件(全体の12.3%)と高率である.
賠償額も若い女性の死亡や新生児脳性麻痺の関与が多いため,1億円を超えることもまれではない.
②業務内容が厳しく,QOLが保てないため,産科医とくに若手産科医の人的不足が深刻である.
厚生労働科学研究「産科医師の勤務環境に関する研究」によれば,1ヵ月の平均当直回数が5回以上の医師が74.5%であり,当直時の平均睡眠時間は3~5時問が70.2%であった.このような当直の多さによる過重労働と医療事故・医療訴訟の多発のため,産婦人科医の5人に1人は「産科をやめたい,分娩取扱いをやめたい」と考えているという.
③中小施設での分娩が高率であり,マンパワー不足による母児の安全性に問題がある.
日本の出産数は約117万人(2001年)で,その約45%の分娩を中小診療所が担当している.日本の母体死亡に関する詳細なデータは少ないが,厚生省長屋班で1991~1992年にかけて230例の母体死亡を症例毎に詳細に検討した研究報告がある1〕.
それによれば,詳細の分かった197例の分析では,救命可能であったと判定される症例が約1/3あり,とくに中小診療所(一次医療施設)では大病院の約4倍もの救命可能例が存在すると報告されている.
④周産期医療システムおよび医師の生涯研修システムの整備が不十分である.
欧米の諸外国では妊婦健診は一般医・家庭医または専門医のクリニックで行い,分娩の98%は大病院・周産期センターで行われているので,分娩時の救命救急対応は集中的にすみやかに行うことが可能である.
本邦では,45%の分娩が中小診療所で行われているので,妊婦または胎児・新生児に救急処置が必要な場合,自院で対処するか,基幹病院へ母体搬送・新生児搬送するかを適切に判断する必要がある.最近ではようやく地域ごとの母体搬送システム2〕や,母体搬送のタイミング3〕などが整備されてきているが,鑑定からみた産科医療訴訟4〕などをみると,これらのシステムがまだ十分に機能しているとはいい難い.
産帰人科の生涯研修については,日産婦学会,日産婦医会ともに熱心に行ってはいるが,外科系医師にとっては,知識を頭で知るだけではなく,実技を身体で覚える必要があるので,現状の生涯研修では実地臨床上,十分とはいい難い.また脳性麻痺などの重篤な疾患については,医師自身を守るための知識と検査が必要であろう5).
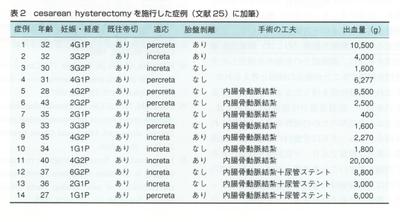
妊産婦死亡と周産期死亡の主要死因 厚生省長屋班で1991~1992年にかけて行った妊産婦死亡の主要死因と,主要死因別救命可能率を表2に示す.
厚生省長屋班で1991~1992年にかけて行った妊産婦死亡の主要死因と,主要死因別救命可能率を表2に示す.
不適切麻酔(4/4),重症悪阻(3/3),MOF(3/4)などは,適切に治療が行われていれば救命は可能であったと判定された.出血性ショック(46/74=62.2%)や妊娠中毒症(10/17=58.8%)は症例数が多く,かつ適切な治療によって救命可能な例が半数以上であると判定された.
一方,内科合併症妊娠(主に心疾患)(1/19=5.3%),羊水塞栓・肺塞栓症,(1/24=4.2%),頭蓋内出血(1/27=3.4%)などは,救命が困難であったと判定された.
平成13年(2001年)の妊産婦死亡(総数76件)の主要死因を表3に示す.主要死因第1位の肺塞栓症は,発症すれば死亡率は高いが,最近の研究により,下肢の機械的マッサージや抗凝固療法を適宜施行することによって,今後はかなりの症例が予防可能となるであろう.肺塞栓症を除くと,胎盤異常(常位胎盤早期剥離,前置胎盤)による大量出血や分娩後出血による出血性ショックと,妊娠中毒症が主要死因を含めており,.妊産婦死亡の原因は2001年と1991年では大差ないといえよう.
日本産科婦人科学会周産期委員会の分娩登録から2001年の胎児・新生児死亡(周産期死亡)の主要原因を表4に示す6〕.全国の116の周産期登録施設から51,650の出生が登録され,そのなかで周産期死亡数は807件(1.56%)であった.致死的奇形(27.1%)を除くと,臍帯脱出・下垂(9.8%),常位胎盤早期剥離(9.0%)に続いて,分娩時の胎児・新生児低酸素症(2.5%)や胎児・新生児損傷(2.3%),妊娠中毒症(1.9%)など,現在でも救命率の改善が可能なケースが多くあると考えられる.
新しい周産期医療システム このような「産科医療の問題点」の解決,そして「妊産婦死亡と周産期死亡」の改善を目指して,新しい周産期医療システムについて検討した(表5).
このような「産科医療の問題点」の解決,そして「妊産婦死亡と周産期死亡」の改善を目指して,新しい周産期医療システムについて検討した(表5).
①一次医療施設の役割として,産科医1人の診療所は産科領域では妊婦健診を把当し,分娩はできるだけオープンシステム病院を利用する.複数の産科医のいる一次医療施設では,主にローリスク妊娠の分娩管理を行う.
これにより産科医1人の診療所の医師としては,短期的には分娩時の安全性が向上し,長期的には1人では習得困難な最新の医療技術をオープンシステム病院で実地臨床として習得することが可能となり,最良の生涯研修となり得るであろうと考える.今後は妊婦のリスク評価を普及させ,妊婦自身が医療施設の機能別に受診する施設を選択していくことも必要であろう.
②オープンシステム病院の普及は新しい医療システムの構築には必須のことである.地域により,また時期によってその内容は多様性があってしかるべきであるが,現在の地方における産科医不足を考えると,地域中核病院の集約化,再編成,オープンシステム病院化がはじめに行われるべきであろう.それにともなって一次医療施設が利用できるオープンシステム病院が普及していくものと考える.
③周産期母子医療センターへのハイリスク分娩の集約化は,東京・大阪などの大都会ではすでに進行しているが,地方では総合周産期母子医療センターがいまだに設立されていないところもある.
今後地域における周産期医療協議会の活性化を図り,地域に適した周産期医療システムの構築を進める必要がある.そのためには行政,医会,学会が協力し,5年,10年計画の行程表の作成が望まれる.
④新しい周産期医療システムの構築には,余裕のある医療体制が必須である.すなわち日常の医療行為において,ダブルチェックが可能な人員の確保が必要と考える.
2002年,日本産科婦人科医会が行った調査では,約1万件の分娩のうち,396例のインシデント・アクシデントがあり,そのレポートを分析したところ,8割が「診療に関するもの」(注射,点滴,与薬,検査,分娩,手術)であり,4割(重複あり)が「観察・評価・情報伝達に関するもの」であった.これらのデータを詳細に検討すると,医療レベルの問題というよりは,「思い違い,うっかりミス」などが多く,ダブルチェックシステムが確立されていれば防止可能なものが多かった.
上記のような新しい周産期医療システムの推進には,日本産婦人科学会,医会が協力して産科医の意識改革を行うと同時に,医療経済面からも「安全で快適な出産」のために必要な財源の確保が重要な課題である.そのためには,産科医自身が医療事故減少のための自浄努力をすると同時に,産科医療とくに産科医療経済に関する社会的意識を変える努力が必要である.
良い産院の10か条 新しい周産期医療システムにおいて,これからの産院に求められる要件をまとめたものが表6の「良い産院の10か条」である.
新しい周産期医療システムにおいて,これからの産院に求められる要件をまとめたものが表6の「良い産院の10か条」である.
①情報が公開されていること
ここでいう情報とは,自院の分娩のデータや基本姿勢・医療内容など,妊婦が知りたいと思う情報を,ホームページなどで紹介し,妊婦が自分自身の二ーズに応じて分娩施設を選択できるようにすることである.
②複数の産婦人科医がいるか,高次医療施設やオープンシステム病院との連携が密である
これは新しい周産期医療システムの項で一次医療施設の役割として述べたものであり,今後5-10年後の一次医療施設のあり方を述べたものである.
③帝王切開・輸血がいつでもすみやかにできる(他院との連携を含む)
母体死亡のかなりのものが出血性ショックによるものであり,胎児・新生児死亡のかなりのものがすみやかな帝王切開によって救命可能であろうと思われる.
④医師が生涯研修,自已研修に熱心である
外科系である産科医にとって,生涯研修のためには高次医療施設やオープンシステム病院との連携によって最新の医療技術を実地臨床を行いながら習得していくことが必要である.
⑤助産師・看護師などの医療スタッフが充実している
医療事故を防ぐためには,医師のみでなく医師と医療スタッフによる医療行為のダブルチェックが行われる必要がある.このような人員を確保するためには,産科医療に対する経済的支援が必要である.
⑥小児科医・新生児科医との協力が密である
分娩時は母体のみならず新生児も同時に緊急事態となることがしばしば起こりえる.その際に新生児科医の協力は必須であり,また児の長期予後からみた分娩管理の是非を知るためにも小児科医との密接な連携は必要である.
⑦安全なお産のための母児モニターが十分に行われている
これからの分娩に際しては当然のことであり,胎児心拍数の変化から児の危険を予測する能力は産科医,助産師にとってもっとも大切なことである.
⑧妊婦の意向を尊重し,快適な分娩を心がけている
分娩は医療サイドの都合だけでおこなわれるものではなく,安全性が確保された上で,妊婦の意向を尊重し,快適な分娩を行うことがこれからの産院の役割である.当院の周産期管理・看護マニュアルを参照していただきたい7〕.
⑨検査,処置に関する説明が十分に行われている
妊婦にこのような説明を十分に行うことにより,妊婦の協力が得られるだけでなく,医療ミスの予防にもつながる.
⑩医療安全システムが整備され,院内が清潔で整理整頓されている
最近では医療安全システムの整備が厳しくいわれているが,それが実際に十分機能しているか否かについて,妊婦が知ることは困難である.しかし,院内が清潔に保たれ物品が整理整頓されていれば,その施設の従事者の医療安全に関する積極的な姿勢をうかがい知ることができよう.
終わりに
「新しい周産期医療システム」や「良い産院の10か条」が短期間に全国に普及するとは考えられない.しかし産科医事紛争,妊産婦死亡,周産期死亡の全国統計などのEBMに基づいた周産期医療の方向性を示すことがいま求められている.産科医療の明るい未来像がなければ,若手医師の増加はありえないであろうし,それは産婦人科医療の衰退に直接つながることである.少子化対策,医療事故対策が社会的に大きな問題となっている現在,われわれ産科医が行政とともに今後の周産期医療の基本方針,将来構想を持ち,その実現に向けて全員が努力することが期待される.
文献
1)長屋憲:日本の母体死亡―妊産婦死亡症例集―,三宝社,東京,1998.
2)長屋憲:妊産婦死亡と医療システム.産と婦71:431-436.2004.
3)日母医事紛争対策委員会:これからの産婦人科医療事故防止のために―母体搬送のタイミング―1~16.1999.
4)我妻尭:鑑定からみた産科医療訴訟,日本評論社,東京,2002.
5)坂元正一監訳,アメリカ産婦人科医会,アメリカ小児科学会編:脳性麻痒と新生児脳症,メジカルビュー社,東京,2004.
6)周産期委員会報告:周産期管理登録調査.日産婦誌55:1195-1205.2003.
7)中林正雄,中山摂子編:周産期管理・看護マニュアル,メディカ出版,大阪,2004.











最近のコメント