(関連目次)→癒着胎盤 大野事件についての目次
さて、癒着胎盤ですo(^-^)o ..。*♡
癒着胎盤とはなんぞや。
一般あるいは専門外の方のために説明しておくと、
普通の子宮はテフロン加工してあるフライパンだと思ってください。
焦げ付かず、すぐはがれますよね?
癒着胎盤は油のひかれていない鉄なべです。(なぜ焦付くかは不明)
無理にはがすとそこからだーだー、普通に手や足を切ったとき以上に
(妊娠中の胎盤ですもん!胎児のために全身の血を子宮に集めているから!)
出血してしまいます。子宮を切り取らないととまらないこともあるんです。
(どうにかして止まるときもあるんです(;;)。)
一般の方からのご質問もありまして、
ひとつだけ御要望された方の質問に答えておくのであれば、
「表1をご覧ください、確かに反復帝王切開のために癒着胎盤の
可能性はあがっていきますが、しかしこれは前置胎盤の中での%ですから
前置胎盤になる確率自体はそれほど高くありませんよ」ということです。
癒着胎盤シリーズはまた機会があれば続けたいと思います。
自験例はあります。ただしこれを読んでいただければわかりますが、
「癒着胎盤」はあくまで子宮を取った例でしか診断されません。
結果的に子宮を残せる場合には、癒着胎盤が疑われた例であって、
みなさまが症例発表をされている例の大部分は「癒着胎盤が疑わしかった例」です。
逆に
「癒着胎盤だったよね!たしかに。でもすごい出血したけど子宮残せた~(;;)。」
って例もあります。でも証拠はありません。自験例で術前診断例が3例。
MRIでほぼ推定確定診断(臍帯動脈にMTX、術後UAE、温存)例が2例
確定診断例(術後UAE、二期的に子宮摘出例)を1例みたことがあります。
しかしその他にもあけてビックリ例では、何度死なせるかと思ったか。
産後子宮出血のための開腹・子宮全摘例では癒着胎盤は経験ありませんが。
その点では新潟大学カンファレンス例には一例も確定診断はなく、
http://www.med.niigata-u.ac.jp/obs/school/index.html
(左カラム、8段目、今週の検討会をクリック、2006/9/28
前置胎盤症例における癒着胎盤の術前評価について)
昨日証言された田中教授の経験は不足なんだろうな~と記事からは
なんとなく思ったしだいです。ではどうぞ(>▽<)!!!!!!
癒着胎盤
日本医科大学女性診療科・産科 澤倫太郎
(産科と婦人科 vol.74 No.7 2007-7 p848-857)
要旨
癒着胎盤は組織学的には床脱落膜の欠損からくる胎盤の異常で,絨毛が子宮筋層内に侵入し臨床的には剥離困難で産科出血の大きな原因になる.このうち前回帝王切開の既往があり,かつ前置胎盤を合併する症例では児を娩出した後のその取り扱いに定説はない.絨毛組織が筋層をこえて漿膜に達するような穿通胎盤があるような症例では,子宮壁下部が菲薄化し子宮動脈の処理も困難であることから,安易な子宮摘出術はリスクが高い.児の娩出後は胎盤を残したまま筋層を終えて2期的な手術に備える.あるいは膀胱浸潤を伴う明らかな前壁への癒着の場合を除いて,胎盤剥離を遂行したうえで子宮摘出にのぞむなど個々の症例に即した選択肢を選ぶべきである.
はじめに
癒着胎盤は臨床的には胎盤用手剥離が困難で,場合によっては大出血をきたし,二次的にショックやDICを引き起こす母体死亡の原因の3%を占める重要な疾患である.昨年,福島県の県立病院において,前回帝王切開の既往があり,前置胎盤かつ癒着胎盤を合併した症例の母体死亡にかかわる産婦人科医の逮捕・起訴は,産科医師のみならず法医学者をも含む全ての領域の医療者や法律家・国会においても高い反響を呼んだ.いま改めて本疾患の取り扱いが注目されている.
癒着胎盤の定義
癒着胎盤とは胎盤の絨毛が子宮筋層内に侵入し,胎盤の一部または全部が子宮壁に強く癒着して,胎盤の剥離が困難な状態をいう.組織学的には,床脱落膜の形成が欠如しているものをいう.絨毛は,筋層から漿膜に達することもあり,乱暴な用手剥離は子宮筋層の損傷を招くことがある.なお胎盤が子宮壁に付着しているが,筋層との結合が密ではなく,床脱落膜の欠損を伴わないものを付着胎盤(placenta adhesive)と呼び区別する3〕.
癒着胎盤の分類
1)臨床的分類(Thierstein et al)
第一群(付着胎盤)
a.用手的に容易に剥離できる
b.癒着部位は粗,小さなポリープ樹突起を認める
第二群(付着胎盤)
a.用手的に剥離できるが困難
b.癒着部位に繊維素様の索状物を認める
c.剥離の際かなりの出血を認める
第三群(癒着胎盤)
a.用手的に剥離は不能
b.癒着部位を用手的に剥離すると必ず胎盤片が残る.
c.出血を多量に認める
2)摘出子宮による病理組織学的分類(lrving & Hertig)
・子宮摘出後の摘出子宮筋層の組織学的検索による
a.楔入(せつにゅう)胎盤(placenta accreta)
絨毛が子宮筋層表面と癒着するが筋層内には侵入していないもの
b.嵌入(かんにゅう)胎盤(placenta increta)
絨毛が子宮筋層内に深く侵人しているもの
c.穿通(せんつう)胎盤(placenta percreta)
絨毛が子宮筋層を貫通して子宮漿膜面に達するもの
・癒着の占める割合による分類
a.全癒着胎盤(total placenta accreta)
胎盤の全面が子宮筋層に癒着しているもの
b.部分癒着胎盤(partical placenta accreta)
胎盤の一部(複数の胎盤葉)が子宮筋層に癒着しているもの
c.焦点癒着胎盤(focal placenta accreta)
一個の胎盤葉が子宮筋層に癒着しているもの
癒着胎盤の原因
脱落膜の形成不全あるいは発育不全のある子宮壁に妊卵が着床し発育する際,絨毛は直接子宮筋腫内に侵入し,子宮壁と癒着する.原因としては
①先天的な子宮内膜形成不全
②人工妊娠中絶術時の過度の掻爬
③前回胎盤用手剥離の既往や産褥にかかわる子宮内膜炎
④子宮の手術後瘢痕(帝王切開後,筋腫核出後,Strassman手術後)
⑤多産婦
⑥粘膜下筋腫の合併
⑦子宮腺筋症の合併
⑧前置胎盤などが挙げられる.
癒着胎盤の頻度
付着胎盤を含めて全妊娠の約0.3%の発生率で,癒着胎盤だけでは約0.01%とまれな疾患である.癒着の程度からいえば,80%は楔入(せつにゅう)胎盤で,15%が嵌入(かんにゅう)胎盤,5%が穿通(せんつう)胎盤である.癒着の占める割合から言えば胎盤面の部分癒着および焦点癒着が多く,全癒着は少ない.近年,帝王切開率の上昇によって発症が増加していると考えられている4).
ここで問題とされるのは,前回帝切痕に妊卵が着床することによって穿通胎盤など深度の深い癒着胎盤が発症することであり,しばしば胎盤の位置は低く,前置胎盤となることが多い.Clarkらによると,前置胎盤は全妊娠の0.26%にみられ,既往帝切が1回あるとO.65%,2回あると1.80%になり,それに伴って癒着胎盤の発症率も上昇するとしている(表1).
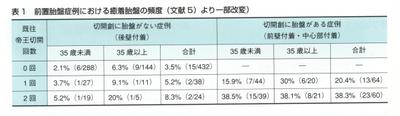 たとえば1回帝王切開の既往をもつ症例3,820のうち前置胎盤は238例(0.65%),うち癒着胎盤は6例(1回帝切妊婦のO.17%:1回帝切+前置胎盤の妊婦の24%)とされる5〕.
たとえば1回帝王切開の既往をもつ症例3,820のうち前置胎盤は238例(0.65%),うち癒着胎盤は6例(1回帝切妊婦のO.17%:1回帝切+前置胎盤の妊婦の24%)とされる5〕.
またMillerらによれば,前置胎盤+癒着胎盤の症例で,1回の前回帝王切開痕に胎盤がかかっていた症例は35歳未満で15.9%,35歳以上では30%にのぼるとされる(手術痕に胎盤がかかっていなかった症例は35歳未満は3.7%,35歳以上は9.1%)と報告している6〕.
癒着胎盤の診断
そもそも広義の癒着胎盤とは,経膣分娩後に出血が持続し,その原因として胎盤の一部が娩出されない事例をさす.癒着の程度を表現する。楔入胎盤(placenta accreta),嵌入胎盤(placenta increta),穿通胎盤(placenta percreta)といった用語は摘出された子宮による病理組織学的分類であり,術前の癒着の程度(深度)に関する確定診断は不可能である(膀胱に浸潤するような前壁の穿通胎盤には膀胱鏡が有用なことがある).近年の診断技術の発達に伴い,癒着胎盤の術前診断に関して超音波断層法,超音波カラードプラ法7〕,およびMRI8〕などの画像診断法の有用性に関する報告があるが,穿通胎盤のような特有の画像を描出できる場合を除いて,術前に癒着胎盤かどうかを正確に診断することは容易ではない9).
前回帝王切開の既往がある癒着胎盤の術前診断に関して,わが国で初めて母体死亡予防の見地から行われた分析は,平成9年度の厚生省心身障害研究「妊産婦死亡の防止に関する研究」分担研究「前置胎盤の診断とその予後に関する研究―癒着胎盤の関連性について」(研究協力者:森晃)である10).この研究では東京都母子保健サービスセンターのデータベースを使用し,1988~1996年までの総登録分娩件数92,400件から付着胎盤を含む癒着胎盤907件のうち,分娩時出血量1500m1以上の56例を検討している.この56例は全例,児の娩出後,胎盤用手剥離が施行されている.結論として帝王切開の既往がある「前壁付着」の前置胎盤に限っては,超音波断層法における膀胱と胎盤との間のretroplacental hypoplastic lesionの欠如,カラードブラでの異常血管の描出が児娩出後の胎盤用手剥離を遂行するべきかどうかの判断にかかわる重要な情報としている.
一方で,Oyeleseらのreview11〕によると,超音波断層法による癒着胎盤を疑う超音波所見としては
1)胎盤中の血液空隙(vascualar space, lacuna)が多く,胎盤がスイスチーズ様を示す
2)胎盤部分の子宮筋層の菲薄化
3)胎盤後壁のclearspace(脱落膜を表すと考えられている)の消失
4)子宮奨膜と膀胱との間の血管増殖などが挙げられている.
胎盤がスイスチーズ様になっている所見に対して診断感度79%,診断陽性率は92%であるが,最も一般的に癒着胎盤を疑う所見とされている胎盤後壁のClear spaceの消失についてはその診断感度は高々57%であり,疑陽性率は48.4%であるとしている.特にこれらの多くは胎盤が前壁にある事例に関しての結果であることに注意すべきである.
また,超音波カラードプラ法では一般的に癒着胎盤を疑う所見としては渦巻く血流が胎盤中の血液間隙(lacuna)と周りの組織との間に広がる所見とされているが,前置胎盤に癒着胎盤が合併する症例においては,前壁の穿通胎盤(筋層を貫く血流の存在)を除いて,超音波ドプラ所見が癒着胎盤の診断を改善することはない.
MRIについては,超音波断層法にて診断が難しい後壁付着の前置胎盤についての適応になるとする報告もあるももの,超音波断層法を上回る診断精度を生じることはないであろうとされており,未だに確たる結論に至っていない.
唯一診断精度が高いと思われるのは,術中超音波断層検査である.高周波リニアプローべを直接子宮筋層にあてて,子宮筋直下(前壁)の胎盤実質の位置を正確に知ることができる.しかしこの手段をもってしても,子宮後壁の胎盤の癒着の有無・程度は明らかにはならない.
以上のように,前回帝王切開で前置胎盤を合併する場合では,前壁よりの前置胎盤のケースと癒着の主体が後壁にある場合の術前診断はその精度が大きく異なる.
前置胎盤に癒着胎盤を伴った際の手術の工夫
前置胎盤の症例に対する帝王切開に際しての注意点としては,癒着のあるなしにかかわらず,前置胎盤の付着部がもともと収縮力の弱い子宮下部であり,その結果,胎盤娩出後に胎盤剥離面からの大量出血となる場合が少なくないことである.さらに,前壁付着の前置胎盤の場合のみならず後壁付着の前置胎盤であっても,胎盤の上端が子宮の前壁側に回りこんでいる場合には,子宮筋層の切開創の位置を設定する際に胎盤の実質に切り込まないような位置で筋層切開を行うという配慮が必要である12〕.
現在のところ,癒着胎盤の症例に対する手術法に関する統一された規準は存在しない.挙児希望を望むときは,まず胎盤剥離を試みることになることが多い.この場合,癒着胎盤の剥離による出血か?前置胎盤の剥離による出血か?の区別はつかないことが多く,剥離面をタオルなどで圧迫止血し,子宮後面と前面より双手圧迫する.
開腹時の視診
開腹したところでまず視診による術中診断を行う.子宮表面における異常血管の有無などから癒着胎盤の可能性について確認する.子宮下節の筋層を通して怒張した豊富な血管が観察でき,薄くなった子宮筋層を通して,紫色の胎盤が透見できる場合は,重度の嵌入胎盤(placenta increta),穿通胎盤(placenta percreta)である.また膀胱周囲の豊富な血管叢も嵌入胎盤(placenta increta),穿通胎盤(placenta percreta)を疑う.術前および術中診断によって癒着胎盤が強く疑われる場合は,まず,胎盤付着部を避ける形で子宮筋層切開を加え,胎児の娩出を図る.胎児の状態が安定していて,警告出血がない時間的余裕がある場合であれば,先述した術中超音波検査は,胎盤実質が子宮壁のどのあたりまで付着しているか?を同定するのに優れた手段である.前壁付着の前置胎盤で子宮下部横切開ではどうしても胎盤実質への切り込みを避け得ないような場合には,子宮体部縦切開を選択しても,胎盤実質への切り込みは避けるほうがよい13).
前置胎盤で癒着胎盤の剥離方法
術前に前壁への穿通胎盤などの強い癒着が疑われるときはなるだけ胎盤には触れぬように胎児を娩出せしめ,一期的に子宮摘出術に移行するか?それともタオルやヨードホルムを充填していったん閉腹し,二期的に胎盤剥離あるいは子宮摘出を試みるかを考える.しかし児娩出とともに羊水の流出がおこったことにより発生する子宮収縮により,前置胎盤の剥離から出血が増強することがある.このような症例では用手剥離を試み,剥がせる部分だけを用手剥離し,癒着が強い部分だけを残存させ,ガーゼ圧迫したまま閉腹し,その後,残存した癒着胎盤に対し,MTXを使用し術後35日に子宮内容清掃術を施行し子宮を温存できた報告もある14〕.また胎盤を残したままでの子宮摘出術が困難と思われるときには,術野が目視できる場合,癒着が強い部分を,子宮筋層に損傷を与えないようにクーパーなどで鋭利的に剥離し,子宮収縮を期待する場合もある15).
胎盤娩出後の出血対策
胎盤剥離面からの出血に対しては,まず圧迫止血をしたうえで子宮体部の収縮状況を確認するとともに,オキシトシンやPGF2αなどを投与する.次にタオルを2枚子宮内に充填・圧迫しながら,一時的に視野を確保する.さらに子宮背面にもタオルを充填し,子宮後壁を上に押し上げることで子宮内腔の視野を確保するとともに,有効な圧迫止血を持続できる.この間にタオルを少しずつずらしながら剥離面の主な出血源を吸収糸でゼット縫合する.縫合糸を子宮漿膜面に貫通させ,さらに子宮漿膜面から子宮内腔に貫通させるU字縫合が有効であるとされる.さらにB-lynchの子宮体部縫縮術が有効であるとする報告もある16).また池田らによるtourniiquet techniqueが出血のコントロールに有効であったとする報告もある17).
圧迫止血と縫合止血を繰り返し行っても,出血部位が同定できずに出血が増加していくときは,両側の内腸骨動脈の遮断を行う.ところが癒着胎盤を伴う前置胎盤や頸官妊娠など子宮下節/子宮頸官部への妊卵着床の場合,膣壁や傍膣結合組織からの外腸骨動脈支配からの血液供給も豊富で,内腸骨動脈結紮や選択的カテーテル的内腸骨動脈塞栓術では効果が乏しいことがある18).
多くの癒着胎盤の症例(特に前置胎盤を合併している場合)では,子宮下節/子宮頸管部が病巣に含まれているために,膣上部切断術(supracervical hysterectomy)では出血のコントロールが困難である.よって止血困難な場合は子宮摘出術(cesarean hysterectomy)を考慮する.母体の救命を目的とした子宮摘出は最後の手段と考えるべきであるが,どうしても止血が困難であると判断した場合には子宮摘出に移る.移行のタイミングは個々の症例によって異なり,それぞれの場合において,患者に最善と思われる手法とタイミングに関して産婦人科専門医が判断することが基本となる.
子宮摘出の決断と同時に自己血および濃厚赤血球輸血に加え,抗DIC対策として新鮮凍結血漿などによる凝固因子の補充や蛋自分解酵素阻害剤の投与などを合わせて行うことも重要である.
前置胎盤に癒着胎盤を合併した症例の取り扱いとcesarean hysterectomy
術前および術中診断によって子宮前壁の癒着胎盤が強く疑われる場合は,
1)児娩出後は胎盤剥離を行わず直ちに子宮壁を縫合止血し,子宮内に胎盤組織を残したまま子宮摘出術に移行する方法
2)胎盤剥離を行わず,いったん帝王切開術を終えて,術後1~2ヵ月後に2期的に子宮摘出術を行う方法
3)胎盤剥離を行わず,あるいは強い癒着部位以外の,とりあえず剥離できる胎盤部位は剥離し,いったん閉腹してMTXを投与後,子宮内容清掃術を施行し,子宮を温存する方法がある.
子宮摘出術を選択したとき,膀胱にまで達する穿通胎盤が広範囲の場合,術後合併症として膀胱膣痩の発症などが間題となる.後壁付着の癒着胎盤などで,術前あるいは術中に癒着胎盤とは診断できずに胎盤剥離を行ったような場合は,
1)胎盤剥離を中断して胎盤を子宮内に残したまま子宮全摘手術に切り替える方法
2)そのまま胎盤剥離を続け,とりあえず剥離できる胎盤部位は剥離し,いったん閉腹してMTXを投与後,子宮内容清掃術を施行する
3)そのまま胎盤剥離を継続し,可能な限り胎盤を剥離して,出血の制御が可能かどうかをみてから,子宮温存か子宮摘出方法を選択する
の選択肢がある.
子宮摘出手術については一期的に行うのがよいか,児を娩出しただけで一度閉腹し,子宮動脈塞栓術やメソトレキセート投与等を行った後に二期的に子宮摘出術を行った方がよいのかについては意見が分かれる19〕.
二期的に行う場合の問題点としては,hCGの消退がみられても胎盤の剥離がまだ進んでいない場合があるために子宮摘出術のタイミングの判断が困難であることに加え,MTXの治療中に重症感染症の発症,遅発性大量性器出血の発生などによって緊急での子宮摘出を迫られる危険性などが指摘されている20〕.
一方,一期的に子宮摘出術を行うとする場合は,どうしても術中の大量出血の可能性が高いために,事前にバルーンカテーテルを大動脈や総腸骨動脈に留置し,バルーンによって血流を遮断した後に子宮摘出を行うのがよいとする報告がある21〕.また子宮摘出に際して,術前に尿管ステントを設置する方法(Pelosiの方法)などが提唱されている22〕.
cesareanhysterectomyにおけるピット・フォール
ここでは最近,われわれが経験した前回帝王切開の既往がある前置胎盤+癒着胎盤の症例の取り扱いについて例に挙げて検討したい.
【症例1】
29歳1回経妊,1回の帝王切開の既往あり.
パルスドプラ法で胎盤から子宮前壁への嵌入胎盤が疑われ,妊娠36週,警告出血が認められたため,妊娠36週にて緊急帝王切開術施行.胎盤用手剥離を試みるも筋層に嵌入しており,嵌入部位を残存させガーゼで圧迫したまま筋層を縫合(出血量920g).その後遺残した癒着胎盤に対しMTXを使用し,術後35日に子宮内容清掃術施行し胎盤を除去14).
【症例2】
32歳1回経妊,1回の帝王切開の既往あり.
カラードプラ,MRIにて前置胎盤および前壁への穿入胎盤が疑われ,妊娠36週に警告出血のため帝王切開術施行.胎盤剥離は施行せず,閉腹(出血量200g).その後の残存胎盤に対して化学療法は追加せずに自然経過を観察したが,少量の性器出血が持続したため,術後69日目に,子宮内容清掃術施行し胎盤を除去.
その後も出血持続するため,MTX(20mg/body5日間×5コース)し,観察開腹してのち,術後135日目に退院した23〕.
【症例3】
37歳6回経妊2回経産,2回の帝王切開と4回の流産手術の既往あり.
術前超音波診断(sono lucent zoneの消失),骨盤MRI検査(膀胱と接する子宮筋層の不整),膀胱鏡にて術前診断:前壁の穿通胎盤.妊娠30週0日より警告出血あり.妊娠30週1日に尿管ステント留置のうえ,帝王切開後,子宮摘出術施行.出血量8,800cc23).
【症例4】
36歳2回経妊1回経産,1回の帝王切開と1回の流産手術.
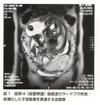
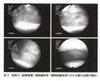
術前超音波診断(sono lucent zoneの消失),骨盤MRI検査(膀胱と接する子宮筋層の一部欠損:図1),超音波カラードプラ検査(怒張した血管の膀胱への侵入:図2)膀胱鏡(図3)より前壁の穿通胎盤の術前診断,尿管ステント留置し,妊娠36週5日で帝王切開術後,子宮摘出術施行.出血量3,000cc24〕.
【症例5】
27歳1回経妊1回経産,1回の帝王切關の既往あり.
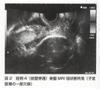
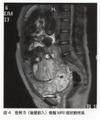
術前超音波検査,骨盤MRIでは明らかな穿通胎盤は認めず(図4).前置胎盤の術前診断,術後前置胎盤十後壁癒着、尿管ステント留置.妊娠37週0日に帝王切開術後,子宮摘出術施行(図5).出血量6,000cc.
症例1~5は前壁の嵌入ないし穿通胎盤,症例5が後壁の癒着である.ただし症例1・2は子宮を温存したため,超音波断層検査・カラードプラ検査あるいは骨盤MRI検査にとる補助診断による.症例3・4・5は,いずれもPelosiの術式に準じて,尿管ステントを設置した.また症例3は明確な穿通胎盤の所見はなかったが,専門医の判断により,胎盤剥離を中断して子宮摘出術に移行した.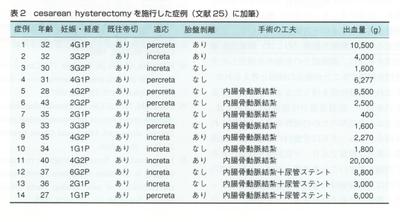 表2は竹田らのデータ25〕に自験例を追加したものである.幸いにも全例母体救命は可能であったが,出血量だけをみれば,さまざまな工夫をこらしても,出血の制御は容易ではなく,平均出血量は5,518gに達した.
表2は竹田らのデータ25〕に自験例を追加したものである.幸いにも全例母体救命は可能であったが,出血量だけをみれば,さまざまな工夫をこらしても,出血の制御は容易ではなく,平均出血量は5,518gに達した.
一方で,先述した厚生省心身障害研究「妊産婦死亡の防止に関する研究」分担研究「前置胎盤の診断とその予後に関する研究一癒着胎盤の関連性について」(研究協力者:森晃)によれば,用手剥離した前置胎盤が合併した癒着胎盤は23例あり平均出血量は3187±1105m1,また23例のうち前回帝王切開後の前置胎盤の癒着は18例あり,その平均出血量は4458±1418m1であったと報告している.つまり,胎盤用手剥離を行わないcesarean hysterectomyは,術中出血量のコントロールという視点から見れば,必ずしも優れた手法とはいえないということが理解できる.
自験例での出血量も3,O00~8,800gと幅があるが,出血が多くなった症例の検討では,前置胎盤を残したままの子宮摘出術において,子宮壁近くで子宮動脈を鋸歯(のこば)鉗子で圧挫処理する際に,鋸歯鉗子の先端が非薄化した子宮壁を損傷することが最大の誘因と考えられた.すなわち前置胎盤を残したままの子宮は,だるま状を呈し,胎盤重量や付着部位によっては,安全な血管処理のための視野が著しく制限される場合がある.さらに骨盤内の動静脈叢の血流量も異常に豊富であり,子宮筋層も非常にもろく損傷しやすいことを考慮すれば,血管処理の手技は,非妊娠時の単純子宮全摘出術とはまったく異なる手術手技であることを念頭におくべきであろう.
子宮摘出術がその後の女性のトータル・ライフのQOLを大きく左右する手段であることは広く社会に認識されている.事実,自然分娩における癒着胎盤の用手剥離が遅れ,子宮摘出に至ったとして産婦人科医の民事上の過失が認められた事例もある(広島地裁平成6年4月18日判決・平成2年(ワ)第647号)26〕.
加えて,術後の膀胱膣痩の発症などの可能性もあることを考慮すれば,患者が挙児希望を望む場合,膀胱浸潤を伴う明らかな前壁への癒着のケースを除いて,cesarean hysterectomyの前段階としての胎盤剥離を遂行も臨床上,有効な選択肢となりうることを強調しておきたい.

癒着胎盤の詳しい説明ありがとうございます。
リンクを張らせていただきました。
また、トラックバックさせていただきました。
投稿情報: bamboo | 2007年7 月22日 (日) 00:05
なんか、このパソパソ君の体調が悪いのか、
入れたものの半分しか反映されていませんでした(涙)。
明日やり直してみます。しくしくしく(;;)。
投稿情報: 僻地の産科医 | 2007年7 月22日 (日) 00:24
突然 古い記事へのコメントすいません。
私は2005.3.24に 女児を帝王切開で出産した際に、癒着胎盤による大量出血が起こったため 子宮摘出しました。
初産だったので ショックが大きく、また術後の説明も充分ではなかったので、受け入れられず鬱にもなりました。
今は3年経ったことで時が解決してくれた部分もありますが、自分に起こった出来事を理解し受け入れる為に 3年前からを振り返ったり、こうやって癒着胎盤について調べたりしています。私のような素人がコメントを残していい場所なのか 実は分からないまま書いていますが、専門用語をなんとか読みながら 今 生きてることや 摘出の選択をしてくれた医師を感謝すべきなのだろう、ということを感じました。
投稿情報: 溝口 佳奈子 | 2008年6 月16日 (月) 15:13
溝口さま
コメントありがとうございます。
癒着胎盤はとても恐ろしい(術者にとっても)病気で、予測不可能で、足がガタガタ震えます。
その間にもドンドンと出血していきますので。私が一番最近に拝見した癒着胎盤も5000ml以上の出血と、できる限りの輸血、血液製剤、さまざまな術後管理でようやく退院されて帰られた状態でした。
子宮はなくなったけれど、とにかく母児ともに歩いて(死体や植物状態ではなく)退院されただけでも主治医にとっては
「神さま、ありがとう!」という状況です(;;)。
医療者以外から見ると変な言葉かもしれませんけれど。。。
専門用語についてはわからないことのほうが多いと思います。
でも多くの医療者がまだまだ直すことのできない、発見することが大変難しい病気であることだけはたしかです。
つらい思いをされたとおもいますけれど、
このブログが少しでも立ち直れる一助になれば、と願っております。
投稿情報: 僻地の産科医 | 2008年6 月16日 (月) 20:34
はじめまして。
1人目のときは大きな総合病院で産みましたが、麻酔無しの用手剥離をされひどい痛みにショックを受けました。母子手帳にも何も記載してくれず不信感を覚え、(麻酔をしていないからですか??)2人目のときは産院をかえました。癒着胎盤は繰り返すと聞いていましたが、やはり2人目も癒着が強く…全身麻酔での処置になりました。(ちゃんと母子手帳に「癒着胎盤・用手剥離」と記載され、出血も多量でした。)
癒着胎盤は稀なケースだと、このたびの裁判を通して知り、無知な自分が怖くなりました。
このたび3人目を妊娠しましたが、きっと今回も癒着胎盤だと思うので・・・どうなってしまうのか少し不安もあります。
2人目と同じ産院なので、先生の方も想定してくださっていることだけも安心ですが・・・
ひとつ、質問をさせてください。
癒着胎盤で用手剥離を受けた場合、女性特約等がついている保険の対象になるのでしょうか・・・
1人目のときは健康保険も適応されず、正常出産の扱いでしたが、2人目のときは全身麻酔をしたからなのか、健康保険が適応されていました。
お忙しいところすみませんが、よろしくお願い致します。
投稿情報: もうすぐ3児の母 | 2008年9 月 7日 (日) 10:50
保険に関しては、今から入られるのであれば
「今回の妊娠に関してはどのような合併症が起こっても保険金はでませんよ」
と説明される会社が多いと思います。
すくなくとも、保険会社は「妊娠は危険」なことそのものを知っているので。
次回に入るときには、うーん。。。。どうでしょ(笑)。
ここで質問したことを内緒にしといた方がいいって感じでしょうねw。こっそり。
投稿情報: 僻地の産科医 | 2008年9 月 7日 (日) 15:06
もう入られている場合は特約の対象にたぶんなると思います。保険会社にお問い合わせを。
投稿情報: 僻地の産科医 | 2008年9 月 7日 (日) 15:08
ご回答ありがとうございました!!
某通販タイプの女性専用の保険にすでに入っているのですが、2人目を産んだときに問い合わせたら、「帝王切開以外のお支払いの場合は、あまり例がないので、回答しかねます…まず病院から診断書を出してもらって、それから各当するかどうかを照会させていただきますので…診断書をもらうのにも費用がかかりますし…お支払いの対象にならない場合は診断書の費用も無駄になります。」みたいなことを言われたので…無駄になったらイヤだな…と勝手に判断して診断書もらわなかったんです。
今考えると、保険金払いたくなかったんですかね…??(苦笑)
特約の対象になる可能性は高いのですね・・・
さかのぼっても診断書は出してもらえるのか…何年さかのぼって保険金が支払ってもらえるのか…等、一度詳しく調べてみたいと思います。
どうもありがとうございました!!
投稿情報: もうすぐ3児の母 | 2008年9 月 7日 (日) 18:13
こんにちは。
私は2006年2月の第一子出産時に、胎盤が自然にはがれなくて、引っ張っていただき、1500
mlの出血を経験しました。
その後ひどい貧血に陥り、産後2ヶ月はほとんど寝たきりで授乳以外は絶対安静、普通に歩いたり、子供を抱っこすることすらできませんでした。
産後1年ほどでようやく外出できるようになり、授乳しながらというのもあったのかもしれませんが、貧血が回復するのに丸2年かかりました。
出産時の出血のショック、及び産後、貧血により体調を大きく崩したことへの精神的ショックは大きかったのですが、今、事件のニュースを機に、気持ちを整理したいと考えるようになりました。
当時、担当医の先生は胎盤がはがれなかったことについて
「胎盤が非常に薄っぺらく、表面積が広かった(子宮に張り付いている面積が広かった)ことが原因だと思う。事前に判断することはできなかった」
とおっしゃっていたのですが、今回の一連のニュースを見て、癒着胎盤だったのでは・・・と素人ながらに思い、調べていたところ、こちらのページを拝見し、まず命があったことに改めて感謝しました。
私のケースについて癒着胎盤の可能性や妊娠・出産の経緯との関連性等、ご意見をいただきたく、投稿させていただきます。長くなりますが、お時間のあるときに読んでいただき、コメントをいただければ幸いです。
私は妊娠中はつわりがひどかったものの、体重増加も6kgと少なく、妊娠中毒症等の異常もなく、順調そのもので、出産の日を心待ちに大変楽しく過ごしました。
ただ出産自体は大変な難産で、予定日通りに陣痛が始まったものの、微弱陣痛で、なるべく待ってくれる病院だったのですが、最後は丸3日間、陣痛促進剤を投与され(1日目は薬を1時間毎に飲まされ、2日間は点滴です)、臍帯もからんでいたのでかん子分娩となり、結局、生まれたのは陣痛開始から10日後でした。
母子手帳には、「前期破水、原発性微弱陣痛、第二期分娩遅延、かん子分娩、胎盤用手剥離、弛緩出血」と書かれています。
陣痛促進剤による痛みもつらかったですが、最後に胎盤を引っ張っていただいたときの痛みは、さらに激しいものでした(麻酔なしです)。とっさに身体を強く反り返らせたらしく、出産から数日後、首が痛くて鏡を見たら、ぶつけた覚えもないのに、首筋に青あざのようなものが大きくできていて驚きました。
妊娠中は順調でしたが、今となっては気になることが3つあります。
一つはつわりが長く続いたこと(7ヶ月くらいまで)です。つわりの原因は胎盤が作られるときのホルモン分泌と関係していると何かの本で書かれており、素人考えですが、自然にはがれない胎盤が作られてしまったことと、何となく関係があるのでは・・・と思いました。
二つ目は静脈瘤がひどく、足首には細い血管がくもの巣のように浮き出ていました。
医師は体重増加も少なく、腹囲も小さかったので、何の問題もないと言っていましたが・・・・・
三つ目は妊娠後期になってもお腹の張りを感じることがほとんどなかったことです。
予定日間際まで元気に歩き回っていましたが、周囲の人には普通、お腹が張って歩きづらいはずなのにと言われました。
また予定日1ヶ月前になっても子宮口が全く開いていないと言われ、毎日3時間以上、歩き回りましたが、あまり効果はありませんでした。
今となれば、これらは微弱陣痛とお産に時間がかかることへの兆候だったと思いますが、医師は「胎盤がしっかりしているのは基本的にいいことだから」と励ましてくれ、出産後も「胎盤がはがれなくて出血が多かったのは可哀相だったけれど、頑丈な胎盤だったからこそ、長い陣痛促進剤による子宮の収縮から子供を守って、帝王切開せずに済んだとも言える。何でも悪いことばかりじゃないんだよ」と慰めてくれました。
こちらも素人考えですが、陣痛が弱かったことやお産に時間がかかったことと、癒着胎盤であったことの関連性はあるのでしょうか。癒着胎盤の場合、必ず私のような難産になりやすい傾向があるのでしょうか。
出産中に気になったことといえば、陣痛促進剤の最終日、ちょうど産む時間から10時間前くらいに大出血がありました。陣痛促進剤の副作用かも・・とのことでしたが、その時に助産師さんが「前置胎盤じゃなかったよね?」と青ざめた顔で聞いたことを覚えています。
前置胎盤でも、事前にエコー等でわかりづらい場合などがあったりするのでしょうか。
事前に前置胎盤ではないと言われていましたが、実はわかりづらい前置胎盤だったという可能性もありうるのでしょうか。
そして偶然かもしれませんが、大出血の後、子供が便をしたらしく、緑色の羊水が出てきました。いよいよ帝王切開か・・・と絶望した気分になりましたが、まだ大丈夫と言われ、ほっとしたことを覚えています。
陣痛中の大出血と緑色の羊水が出てきたことは何か関係はあるのでしょうか。
(素人考えでは、子供もびっくりして思いがけずしちゃったのかな・・などと思いましたが・・・)
産後は悪露が長引き、実に5ヶ月くらいダラダラと出血が続いていました。これも癒着胎盤のためだったかと思われるのですが、現在の子宮の状態が心配です。
今後の過ごし方等で何か注意することはあるでしょうか。
経過を思い出すと今でもゾッとしますが、できれば二人目が欲しいと考えています。
しかし私の両親は当然大反対です。癒着胎盤は繰り返すとのことですが、二人目のときも同じような事態が予想できるのでしょうか。確かに退院時、もう一度同じことが起こったら、命の保障がないようなことを言われましたが・・・・・
長々と勝手なことを書いて、申し訳ありません。
また思い出すままに書いていて、理路整然と整理されていなくて申し訳ありませんが、どうかご容赦ください。
私の妊娠・出産の経緯と、癒着胎盤の可能性、予知が可能であったか、また二人目を授かったときの注意、アドバイス等、何でも構いませんので、ご意見をいただければ幸いです。
また癒着胎盤ができる原因、事前予知については現状難しいとのことですが、近い将来、その辺りのメカニズムが解明されたりする見通しはあるのでしょうか。
お忙しい中、いろいろお尋ねして申し訳ありません。よろしくお願い致します。
投稿情報: るる | 2008年10 月12日 (日) 01:56
たびたび申し訳ありません。
先ほど、子供の経過について書き忘れました。
子供は3505gで生まれたものの、四日目に黄疸でひっかかり、1日保育器に入りました。親としては涙涙でした・・・。
そして退院時には3000gまで体重が落ちてしまい、1ヶ月健診では3100g、その後もなかなか元に戻らず、ようやく生後5ヶ月くらいに4000gになるようなペースで、大変小さく、心配しました。
母乳が足りないのでは?とミルクを足すように言われ、足してもみましたが、体重増加にはつながりませんでした。
その後もスローペースでわずかながらに増え、離乳食が始まってからは急激に増えてきて、今では標準より大きいくらいです。
とても元気で過ごしています。
また体重が増えなかったことと関係あるのかわかりませんが、常に機嫌が悪く、生後1-2ヶ月は泣いてばかりいました。今思うと、母乳がおいしくなくて、怒って泣いていたのかな・・・とも思うのですが、助産師さんが陣痛促進剤の副作用というようなことをちらっと言っていて、それも大変気になりました。
癒着胎盤のお話とは直接関係ないかもしれませんが、ご参考までに子供の様子もお伝えしたいと思いました。
こちらも何か関連性など周知の事実がありましたら、教えていただければ幸いです。
よろしくお願い致します。
投稿情報: るる | 2008年10 月12日 (日) 02:13
るるさん
癒着胎盤って、原因不明なんですよ。
一度癒着胎盤になったら、必ず繰り返す、ってもんでもないと思います。
上の子のとき癒着胎盤だったお方のふたりめを数人取り上げましたけど、癒着しないでするりと胎盤が出た人ばかりです。
ついでに言えば、胎盤が癒着しているかどうか、ってことと、赤ちゃんの状態も関係ないですよ。
投稿情報: suzan | 2008年10 月14日 (火) 15:15
suzan先生(;;)。
死にかけている間に、的確なコメントありがとうございました!
投稿情報: 僻地の産科医 | 2008年10 月14日 (火) 19:17
お忙しい中、コメントをありがとうございました。長文をすみませんでした。
suzan先生、必ず繰り返すわけでもないというお言葉、とても励みになりました。ありがとうございます。
原因不明と書いていらっしゃったのは拝見していたのですが、あえてお尋ねしてみました。
また子供の状態とも関係ないとのお話も、ほっとしました。
子供はずっと元気だったものの、10ヶ月くらいまで極度に小さくて、非常に心配して、それが私のお産の影響だという人もいて、責任を感じていました。ありがとうございます。
僻地の産科医先生、お忙しい中すみませんでした。
どうもありがとうございました。
投稿情報: るる | 2008年10 月15日 (水) 19:35
私は子宮内膜症の持病を持っています。
2003年にチョコレート嚢種をとり、癒着をはがす腹腔鏡の手術を受けました。
2006年11月、不妊治療の末に第1子を出産しました。
辺縁前置胎盤でしたが特に問題はなく、前日入院で37W4Dで予定帝王切開にて出産しました。
その後2009年1月に自然妊娠で第2子を出産しました。
この時は全前置胎盤で29Wから管理入院しました。おなかの張りひどく、31Wと33Wに警告出血があり、36W2Dに大量出血し緊急帝王切開しました。胎盤は帝王切開の傷にはかかっておらず、癒着胎盤ではありませんでした。出血はかなりあったようですが、自己血だけで輸血は必要なかったそうです。手術は特に問題なく終わり、術後の経過も順調でした。
私は昔から子どもを3人持つのが夢で、現在3人目を希望しています。私の場合、次の妊娠はとても危険なものなのでしょうか?また前置胎盤になる確率や、癒着胎盤になる確率はとても高いのでしょうか?
患者さんが子宮温存を希望していると、先生がそのために試行錯誤し、その間に大量出血し母胎が命を落とすという話を聞いたことがあります。
私は3人目を無事出産できれば子宮摘出になってもいいと思っているのですが、そういう考えであれば母体が命を落とす可能性はきわめて低いと考えてもいいのでしょうか?
知り合いの産科医の先生(親友の旦那様です)にはリスクが高すぎるから絶対やめた方がいいと言われたのですが、なかなか諦められません。
贅沢な悩みだと分かりつつも、なんとかして3人目を出産できないかと毎日そのことばかり考えてしまいます。
お忙しいところ申し訳ありませんが、先生のご意見をお聞かせください。
投稿情報: ゆみを | 2009年9 月 9日 (水) 14:27
産婦人科医です。
あなたさまの手術を行い、
実際に子宮の状態を見た医者に聞くべきです。
一般論ではなんともいえません。
子宮を見たドクターしかわからないのです。
ダンナさまの親友だという産科医のお方が主治医なら
そのお方の言うことが正しいです。
もしその人が、あなたの手術に入ったのでなく
主治医から詳しく話を聞いたのでもなければ
そのお方の言うことは、残念ながらあてになりません。
どうぞ、手術してくれたお医者に確認してください。
投稿情報: suzan | 2009年9 月10日 (木) 19:32
susan先生、ありがとうございました。
親友の旦那様は、私の主治医ではありません。
二人目を出産したとき主治医の先生には、「妊娠するなとは言わないけど、次にまた前置胎盤になると半分以上の確率で癒着胎盤になります、癒着胎盤になると子宮摘出になり、そのうち4人に1人の割合で母胎が命を落としています。それなりの覚悟が必要ですよ。」と言われました。
2回も前置胎盤を経験していると、やはり次もそうなる可能性は高いのでしょうか?
癒着胎盤になると4人に1人が命を落とすというのは本当ですか?
たびたび申し訳ありません。お時間のあるときに教えていただければ幸いです。
投稿情報: ゆみを | 2009年9 月11日 (金) 18:47
ゆみをさん。
あなたの知りたいことは、やはり、主治医のお方がすでに答えてくれていますね。
それがすべてです。
他の医者に聞いて、他の答えが出てくると思いましたか?
それは間違いです。
あなたさまが、主治医の言うことを信じられなくて(もしくは信じたくなくて)他の医者に聞くのなら、
他の医者の言うことも信じられないことになります。
それとも、あなたさまの都合のいい返事、「前置胎盤を何度繰り返しても何の危険もない」という答えが聞きたいですか?
そうご希望ならそうこたえてもいいですが、
それは「正確な医療情報」ではありません。
投稿情報: suzan | 2009年9 月13日 (日) 13:55
susan先生、お忙しい中お返事ありがとうございました。
先生のおっしゃる通り、私は主治医の先生に言われたことを信じたくなくて、他の情報に頼りたかっただけなのだと思います。
今後のことは、主治医の先生のお話を踏まえた上で主人と相談してじっくり考えていきたいと思います。
ご丁寧にお返事頂き、本当にありがとうございました。
投稿情報: ゆみを | 2009年9 月14日 (月) 13:32