(関連目次)→予定日超過妊娠 目次
(投稿:by 僻地の産科医)
 今月の周産期医学は超おススメ(>▽<)!
今月の周産期医学は超おススメ(>▽<)!
。
周産期医学 第39巻 3号(2009年 3月号)
特集は ハイリスク妊婦への情報提供実例集 !!!
。
これさえあれば、あなたも周産期専門医っ!
さぁ、若い者買った買った。
医療報道者にもおススメですw。
最初は予定日超過妊娠です。
(これの文献、なかなか当たり前すぎてないんです。)
妊娠41週以降の分娩
自治医科大学産婦人科
松原茂樹
(周産期医学 vol.39 No.3 2009-3 p403-410)
はじめに
妊娠42週0日以降の妊娠,すなわち,受精から280日以降に至っても分娩していない状態を過期妊娠(Postterm Pregnancy)という。「産婦人科診療ガイドライン 産科編2008」では、41週以降では「誘発するか,well-beingを定期的に観察しながらの待機」が推奨されている(表1)。以下「過期産では」と記述されている場合,42週以降に限らず,広く「41週以降は一般的に」と解釈して読み進めていただきたい。
適期妊娠を起こしやすいのは?(表2)
 無脳児,胎盤sulfatase欠損症の二つは過期妊娠を起こしやすく,分娩発来機構を探るnatural experimentとして研究対象となってきた。その他,本人が過期産で生まれた母は適期産児を生むことが多い,第1児が過期産だと次児も過期産となる可能性が高い,など,遺伝的素因・体質も過期妊娠と関係する。胎児が男の場合や初産婦は過期産になりやす。しかし、過期妊娠の大部分は「原因不明」か「過期ではないのに、誤って過期と判定されたみせかけの過期妊娠」である。
無脳児,胎盤sulfatase欠損症の二つは過期妊娠を起こしやすく,分娩発来機構を探るnatural experimentとして研究対象となってきた。その他,本人が過期産で生まれた母は適期産児を生むことが多い,第1児が過期産だと次児も過期産となる可能性が高い,など,遺伝的素因・体質も過期妊娠と関係する。胎児が男の場合や初産婦は過期産になりやす。しかし、過期妊娠の大部分は「原因不明」か「過期ではないのに、誤って過期と判定されたみせかけの過期妊娠」である。
適期妊娠では何か問題となるか?
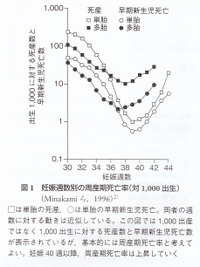 過期妊娠では母児双方の罹患率と児死亡率が上昇する。我が国の人口統計から導き出された研究によれば,周産期死亡率は単胎妊娠の場合,39週が最低(1.5/1000)であり、40週を過ぎると死亡率は上昇し始める(40週で1.6/1000)。,41週(4.3),43週(9.8)の周産期死亡率は40週のそれ(1.6)の、それぞれ1.4倍、2.7倍、6.1倍であった(図1)。過期産では母体の罹病率も増加する。過期産では巨大児頻度が増加するので,難産,分娩損傷が正期産に比して1.5~4倍程度増加する。帝王切開率も上昇し,その結果,手術随伴症の出血や血栓症頻度も増加する。
過期妊娠では母児双方の罹患率と児死亡率が上昇する。我が国の人口統計から導き出された研究によれば,周産期死亡率は単胎妊娠の場合,39週が最低(1.5/1000)であり、40週を過ぎると死亡率は上昇し始める(40週で1.6/1000)。,41週(4.3),43週(9.8)の周産期死亡率は40週のそれ(1.6)の、それぞれ1.4倍、2.7倍、6.1倍であった(図1)。過期産では母体の罹病率も増加する。過期産では巨大児頻度が増加するので,難産,分娩損傷が正期産に比して1.5~4倍程度増加する。帝王切開率も上昇し,その結果,手術随伴症の出血や血栓症頻度も増加する。
なぜ児予後が悪くなるのか?(表3)
理由が三つある。
1)胎盤機能の低下。適期妊娠でなぜ胎盤機能が低下するかは解明されていない。
2)羊水過少を伴いやすい。羊水量が低下すると,軽度の子宮収縮でも臍帯が圧迫されやすくなり,児は子宮内で軽度血液低下・軽度低酸素状態に置かれる頻度が高くなる。
3)胎便混濁羊水(羊水混濁)の頻度が正期産に比して高い。適期妊娠児は低酸素がなくても排便するので,過期妊娠では羊水混濁の頻度が高い。またに1)と2)に述べた理由で,適期妊娠児は子宮内で繰り返し軽度低能素にさらされる頻度が高く,低酸素や高二酸化炭素血症は児の排便を促す可能性がある。排便の頻度は過期産児では正期産児に比し,ますます高くなる。MAS(meconium aspiration syndrome)の正確な発症機序は明示されていない。が,胎便混濁羊水環境下で,比較的大きな低酸素・高二酸化炭素エピソードが起こると、胎児は大きな喘ぎ呼吸様運動(gasping)を示し,気道内に混濁羊水を吸い込み,これらがMASを引き起こすとの説がある。胎児心拍パターン異常がある場合は,羊水混濁(十)では(-)に比して,蘇生を必要とする新生児出産頻度が高まる。
 以上の三つが過期産児罹病率・死亡率を高める。一方,1~3)が認められない適期妊娠も当然存在し,「分娩時期には個人差があり,その個人差を無視して誘発分娩を強行するので予後が悪くなる」との議論もある。確かに,このような「生理的過期産」は存在する可能性はあるが,その一群を正確に抽出する方法がない。誘発分娩可否は重要点なので,本稿の最後にまとめて述べる。
以上の三つが過期産児罹病率・死亡率を高める。一方,1~3)が認められない適期妊娠も当然存在し,「分娩時期には個人差があり,その個人差を無視して誘発分娩を強行するので予後が悪くなる」との議論もある。確かに,このような「生理的過期産」は存在する可能性はあるが,その一群を正確に抽出する方法がない。誘発分娩可否は重要点なので,本稿の最後にまとめて述べる。
胎児評価は?(表4)
 前項で述べた 1)胎盤機能不全,2)羊水過少,3)胎便混濁羊水とgasping,の三つを早期に発見して,これらに対応すればよい。が,過期妊娠に特異的な胎児評価方法は知られていない。実地臨床では以下の評価方法が採用されている。原因1~3を対応順に述べていく(表4)。
前項で述べた 1)胎盤機能不全,2)羊水過少,3)胎便混濁羊水とgasping,の三つを早期に発見して,これらに対応すればよい。が,過期妊娠に特異的な胎児評価方法は知られていない。実地臨床では以下の評価方法が採用されている。原因1~3を対応順に述べていく(表4)。
1.胎盤機能不全の評価
胎児心拍数図(CTG/NST),oxytocin challenge test(OCT) /contraction stress test(CST). biophysical profile slore(BPP or BPS),臍帯動脈血流波形,胎児推定体重推移評価,などが用いられる。しかしこれらは、過期妊娠以外の時期の健康度評価法の流用であり,過期妊娠に特異的な検査ではない。
1)CTG/NSTとCST
胎児well-beingを保証する4基準は正期産での基準と同じである。すなわち,基準心拍数正常(110~160 bpm),一過性頻脈あり,細変動正常(5 bpm 以上),一過性徐脈なし,以上4基準を同時にすべて満足するものが“normal" pattern と定義されている。用語は未だ完全に整理されたわけではないが,“normal" Pattern はreassuring FHR pattern と同義に解釈されることが多く,このパターンは児 well-beingを高率に予見する。
適期産では,心拍数パターンの軽度の変化を見逃さないように努める。経度異常NST所見が,過期産での胎児死亡に先行して認められた例が報告されている。特に,reactive NSTが児のwell-beingを保証しない場合が過期産例では存在する。NSTでreactive pattem を示した125例の過期産(42週以降)のうち,10例がpoor outcomeを示した。10例の内訳は子宮内胎児死亡が4例,新生児死亡が1例,重篤な神経障害が1例,陣発入院時に胎児機能不全(ジストレス)を示したものが4例である。過期妊娠ではreactive NSTであっても,数日以内に胎児機能不全をきたす例が相当高頻度(10/125=8%)に存在する,と著者らは述べている。これはやや古い研究であり,示されているこの数字はやや高く,このような事象(false reactive NST)が過期妊娠一般にあてはまるかどうかは未だ十分に検証されていない。しかしreactive NST の場合,variable deceleration 出現時や,たとえrecurrentでなくてもlate deceleration出現時には,0CT/CSTか介入(妊娠のtermination)を考慮するように,この文献の著者らは勧めている。
実際問題としては,過期産分娩発来以降は,non-reassuring FHR Pattemの診断を正期産に比して多少甘めに設定して,早めに医学的介入することはやむを得ない。 NSTのわずかな異常,わずかな変化を見逃さないようにする。 OCT/CSTを積極的に行う。
2)BPP ・ BPS
羊水量とNSTを組み合わせたmodified BPS も使われている。
3)児血流波形測定
超音波ドプラによる臍帯動脈収縮期血圧/拡張期血圧比(systolic/diastolic ratio)は適期産児予後・well-beingを予見しなかった,とする二つの成績がある。二つの研究では児予後とsystolic/ diastohc比とが比較され,両者間には関連がないことが示された。 ACOGはこの二つの成績から,適期妊娠胎児評価法としては臍帯血液測定は推奨されない,と記述している。しかし,過期妊娠児に拡張期血流途絶・逆流が実際に認められた場合に介入せずに待機していてもよいかどうかに関するデータはない。明確な拡張期血流途絶・逆流は過期妊娠児においてもnon-reassuring statusを示している可能性が高い。
4)胎児推定体重推移
子宮内胎児発育遅滞(FGR)の場合で,体重が2~3週間増加してこない場合には,胎児機能不全と考えて分娩誘発を考慮する。しかし,体重が大きな児(例えば3,600 g以上)では慢性胎児機能不全の可能性は少なく,またこれら高体重児での超音波推定体重はあてにならない。したがって,大きな体重の児で体重増加が停止した場合には,推定体重推移評価は分娩時期設定には役立たない。また,巨人児の診断で,肩甲難産回避目的に誘発分娩しても,肩甲難産頻度も母見罹病率も減少しないことが示されている。
5)母体血液マーカー
母体環境が悪化してきた場合,妊娠高血圧症候群で変化する母体マーカーが動いてくる可能性がある。どのマーカーがどう勤いた時が危険であるかについてのデータはないが,常識的には,ALT ・ AST 上昇などの肝機能異常,LDH高値などの溶血所見、血小板数低下やアンチトロンビン値低下など体内での血栓形成示唆所見,尿酸値上昇などの腎機能悪化所見,などに留意する。あるいは,これらデータの推移に注意を払い、妊娠高血圧症候群の理学所見出現(高血圧、蛋白尿、体重増加、浮腫など)に留意する。ただし,これら血液検査を過期妊娠母体全員に施行すべきか否か,施行するにしてもその時期はいつか,これら検査が母児予後を実際に向上させるか否か,についてはエビデンスがない。
2.羊水過少の評価
AFI(amniotic fluid index)と羊水ポケット検査を行う。最近の研究成績によれば,AFI 5cm 以下のほうが羊水ポケット2cm以下よりも,児asphyxia予知に好適であることが示された。ただし,AFI 5cm以下の場合に,帝王切開や分娩誘発などの医学的介入が陣発待機に比して新生児予後を良くするか否かについて答えるRCTは末だない。しかし、過期産時罹病率の高さの一因は,羊水過少によることは間違いない事実であり,AFIの定期的チェックを考慮するのがよい。 また,BPSのチェック項目五つのうちの,羊水量とNSTのニつを組み合わせて評価するmodified BPS も汎用されている。 NST : reassuring FHR, AFI :5cm以上,の両者を満足すればmodified BPS 正常と評価される。
3.便混濁羊水と児のgaspingの把握
過期妊娠では前述のように高頻度に生理的上水混濁を認める。過期妊娠で羊水混濁を認めた場合の対処法にも決まりはなく,評価法は確立されていない。しかし,実際問題として,過期妊娠で破水後の妊産婦が高度羊水混濁を示した場合にはNSTを行い,non-reassuring FHR pattern を示した場合には,帝王切開を考慮したほうがよいのかもしれない。
胎児評価はいつから始めるか?
その頻度は?(表5)
 40週台でそれ以前よりも胎児評価を強化することが児予後を改善する,とのデータはない。 41週以降は胎児罹病率が高くなることが判明しており,そのような集団を監視・評価せずに「放置する」との方針は倫理的観点から取り難く,したがって,41週以降監視vs無監視の利害得失評価のRCTは今後も出てこないと予想される。 41週以降胎児監視・評価を強化するべきである。
40週台でそれ以前よりも胎児評価を強化することが児予後を改善する,とのデータはない。 41週以降は胎児罹病率が高くなることが判明しており,そのような集団を監視・評価せずに「放置する」との方針は倫理的観点から取り難く,したがって,41週以降監視vs無監視の利害得失評価のRCTは今後も出てこないと予想される。 41週以降胎児監視・評価を強化するべきである。
しかし,前項で述べてきたように,過期妊娠に対する特効的「決め手」評価方法は知られていない。窮余の策のか,ACOGのBulletinでは,「NST,羊水量測定,modified BPS」などを「1週間に2回評価する医師が“多い"」と述べている。この方法と頻度が正しい,とは述べられていないが,我が国の現時点での実態に近いものと考えられる もっとも,推奨検査頻度の参考となる成績もいくつかある。まず,NSTの頻度については,週1回の検査よりも週2回の検査で死産率が減少したとの報告がある。ただし,これは過期産に限定した研究ではない。羊水量については,41週以降妊娠では,AFI正常であっても4日以内に羊水過少となる例が2.6%存在し,これは41週未満でのそのような例の出現頻度よりも高かった。41週以降では1週間に1回のNSTや羊水量測定では不十分であることを示唆している。なお、後述するが,41週以降誘発是非を論じた最大母数のRCT, Canadian Multicenter Postterm Pregnancy Trial (CMPPT)では,待機群に対しては,胎動カウントを毎日,NSTを週3回,羊水測定を週2~3回施行している。参考になる。
41週以降妊娠に対する診療方針,
分娩予定日の再評価
妊娠初期の超音波計測値,ことに妊娠7~10週のCRLと12~15週内外のBPDを確かめ,分娩予定日を再確認する。 Antenatal careが不十分で,初期超音波所見が得られない場合には,その他の古典的方法を用いて予定日を推定する以外に方法がない。最終月経開始日/匹文目,つわり発現時期,基礎体温表,胎動初覚時期,子宮底長,胎盤
aging所見,推定休重などである。実際は42週なのに,これを4週間早く38週だと誤判断して,誘発分娩をせずに子宮内胎児死亡を引き起こすことは避けなければならない。一方,38週なのに,これを4週遅く42週だと誤判断して誘発をかけることは容認されるだろう。予定日が確認できない場合で,過期か正期かが問題となる場合には,どちらかといえば,週数がより進んでいる,すなわち過期妊娠の可能性が高いとみなして対処するほうが悪影響は少ない。
41週以降妊娠に対する診療方針,待機vs誘発(図2)
1.妊娠41週0日~41週6日の場合
頸管熟化度を考慮した分娩誘発を行うか,陣痛発来待機する。
妊娠41週以降に誘発すべきか陣痛発来待機すべきか,については歴史的な議論がある。 41週以降は子宮内胎児死亡が増加するから,誘発して出してしまえば胎児死亡は避けられる。しかし,誘発すると帝王切開率が上昇するのではないか,との危惧があった。そこで誘発すると,①本当に児罹病は減少するのか?,②帝王切開率が上昇するか? の2点が争点となってきた。頸管熟化不良例と熟化良好例の二つに分けて,重要成績に絞って述べる。なお,本論題についての我が国でのRCTはない。 したがって,主に欧米施設からのデータに基き論述していく。
1)頸管熟化不良例
41週以降妊娠では誘発のほうが待機よりも母児への利益が大きいと結論したRCT成績とメタアナリシスがある。最大母数の成績はHannahらによる検討で,誘発群では待機群に比べて帝切率が低く(21.2%vs 24j%,/7=0.03),児罹病率には両群間で差がなかった。次に,誘発vs待機の優劣比較13 RCTに対するCochrane meta-analysisが1997年に発表された。誘発は待機に比して帝切率は低く(OR 0.87,95%CI 0.77~0.99),周産期死亡率は低かった(OR 0.23,95%CI 0.06~0.90)。 MAS発症,鉗子・吸引分娩,胎児心拍パターン異常,新生児痙攣なども誘発群で低かったが有意差は出なかった。その後追加された3個のRCTと上記Cochrane Review 13論文を合計した16 RCT に対するmata-analysisでも誘発は待機に比して,帝王切開率は有意に低く,有意差はないが周産期死亡率も低かった。Cochrane 13論文の対象には頸管熟化不良例と良好例とが混在しているが,このうちHannah論文を含む合計5論文では対象は頸管熟化不良例に限定されており,これはCochraneの全症例6,073例中の3,995例(66%)を占めている。さらに,誘発による帝王切開頻度低下効果は頸管熟化状態にかかわらず認められた。最近,再度Cochrane Reviewが刊行された。 1997年のCochrane Review をブラッシュアップし,その後の研究成績が盛り込まれた。 41週以降の誘発では待機に比して,周産期死亡は有意に減少し(1/2986 vs 9/2953,RR 0.30[95%0 0.09~0.99]),帝王切開率もわずかに減少した(RR0.92,95%00.76~1.12)。
以上をまとめると41週以降妊娠では,頸管熟化不良例でもまた良好例でも,誘発では待機よりも母子への好影響が期待できる。 しかし,ACOGはこの案件には相反するデータが未だあると判断した。最近のRCTでも,誘発しても待機しても,Apgar低値率,臍帯血pH低値率,帝王切開率いずれも差がなかった。ただしこのRCTの母数は大きくはない(n=508)。さらに,児死亡が起こる確率は,どちらの方策を採用した場合も非常に低い。最終的に,ACOGはrecommendationで,「42週以降の頸管熟化不良例では誘発でも待機でもどちらでもよい」と記述した几42週以降ですら誘発vs待機「どちらでもよい」とされており,ましてや41週に限定した高度推奨レベルの診療方針提示は困難である。「誘発」方針採用の場合には陣痛促進剤使用のコンセントを得る。「待機」方針の場合には胎児健康度を定期的にモニターする。
2)頸管熟化良好例
頸管熟化良好妊婦では誘発分娩成功率が高いので,ACOGでは「42週以降の頸管熟化例では陣発は待たずに分娩誘発するよう」推奨しているが41週0日~41週6日も42週以降と同様に誘発してもよいかどうかについては記載がない。前項で述べたRCTの多くでは,割り付け時点での頸管熟化良好例は研究対象からはずされたり,「待機」に割り付けられた妊婦が観察中に頸管熟化を示した場合,その時点で「誘発」に切り替えられている。「41週台の頸管熟化良好例は42週以降熟化良好例に準じて誘発してもよい」との文脈が強く読み取れる。 41週以降の鎖骨熟化例に限定して待機vs誘発の利害特失を論じたRCTはないのだが,以上から,41週以降の順行熟化症例では誘発分娩を考慮したほうがよいかもしれない。
以上を総まとめしてみると,41週以降では,頸管熟化良・不良にかかわらず,誘発分娩が,陣痛発来待機に比して,研究により有意差はでるものとでないものとかあるにせよ,①児罹病を減少させ,②帝王切開は増加させないかむしろ減少させる,との成績がでた。ただし,実際の児死亡率はどちらの方策をとっても非常に低い。また我が国では,誘発分娩への妊婦側の根強い不安感も存在すると想定され,個別対応(individualization)が必要かもしれない。
さらに注意すべき事項がある。「誘発」するにせよ,「慎重観察の上待機」するにせよ,周産期死亡はゼロにはできない。誘発した場合に,「誘発とは無関係な胎児・新生児への不都合」が生じた場合,それが「誘発」のためだと誤解される可能性がある。また,「待機」した場合で子宮内胎児死亡が起きた場合には,それが「待機」とは無関係であったとしても,「待機方針」が死亡を招いたと誤解される可能性がある。この点については,患者とよく話し合い,情報を共有すべきである。そのひな型を示した(図2)。
2.妊娠42週0日以降の場合
分娩誘発を考慮する。
妊娠42週以降では児死亡率は急上昇する。頸管熟化良・不良にかかわらず41週以降の誘発は待機に比較して母児罹病率を低下させる可能性が高いこと,42週(適期妊娠)は異常妊娠と位置づけられていること,我が国では初期超音波実施率が高く,浅い週数の妊婦を42週以降だと誤認する可能性がかなり低いこと,の以上3点を考慮し,42週以降は誘発分娩を考慮する。我が国での誘発分娩については,陣痛促進剤使用に対する妊婦の不安感を考慮する必要があるかもしれない。誘発分娩の利害得失を十分にインフォームする。




最近のコメント