(関連目次)→癒着胎盤 目次 大野事件
ぽち→ 
(投稿:by 僻地の産科医)
 産婦人科の実際
産婦人科の実際
2008年06月号(57巻 06号)からo(^-^)o ..。*♡
特集は
前置癒着胎盤:臨床経験に学ぶです。
おもしろかったので(>▽<)!!!
どうぞ。
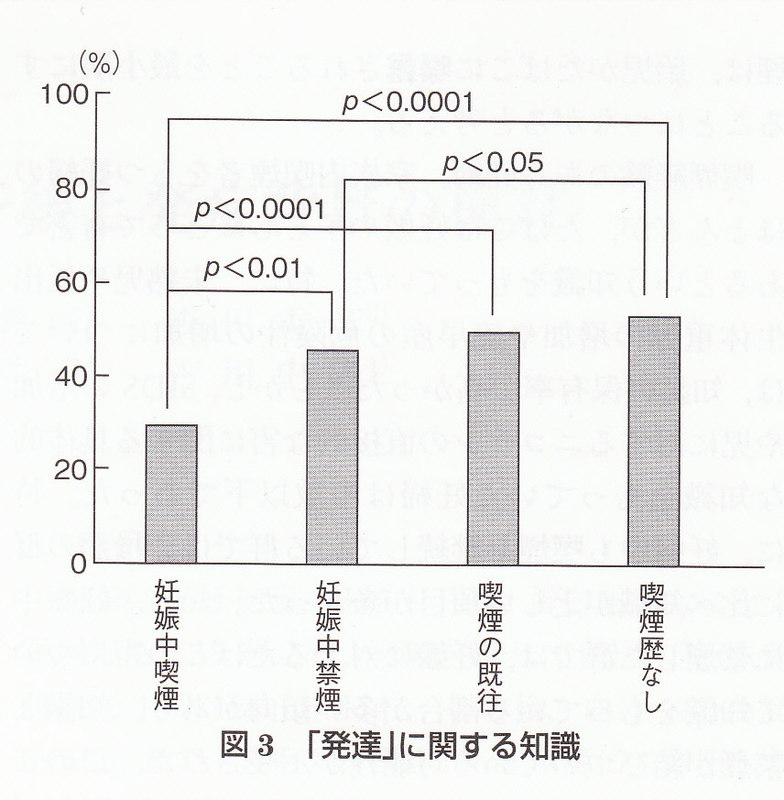
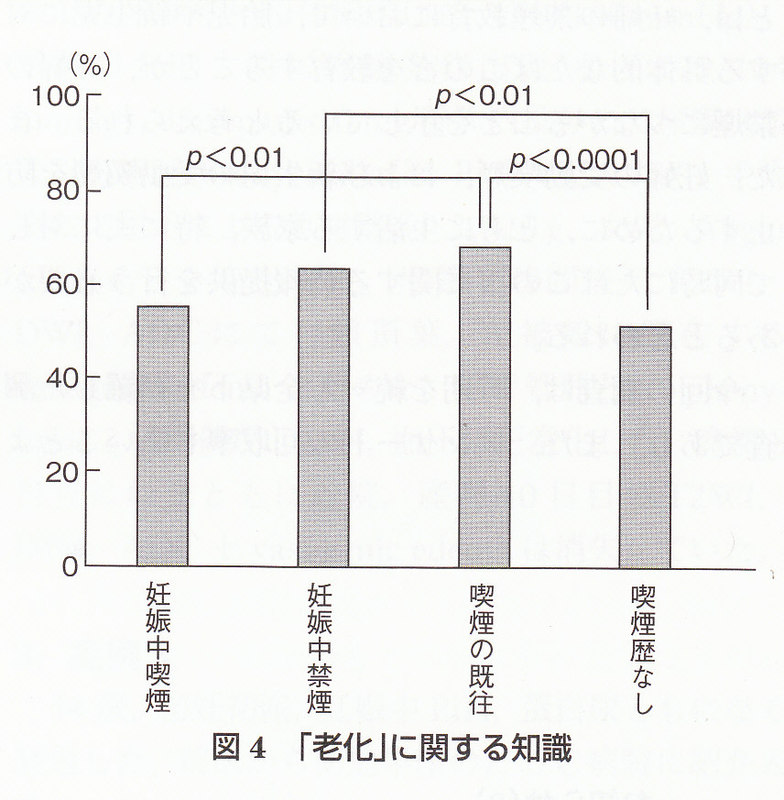
各施設における臨床経験と前置癒着胎盤の取り扱い
名古屋大学における取り扱い(2007年度)
炭竈誠二 早川博生 吉川史隆
(産婦人科の実際 Vol.57 No 6 2008 p905-913)
1994~2007年に当院にて病理診断された癒着胎盤は12例(狭義の癒着1例・嵌入6例・穿通5例)たった。いずれも前置胎盤に合併した。3例は一期的に帝王切開と子宮全摘を施行した。 2003年以降4例に計画的な二期的手術(帝王切開,子宮動脈塞栓,子宮全摘)を施行し出血減少に効果的であった。他5例では二期的手術を計画したが,帝王切間中に剥離性出血がみられ,結果的に一期的手術となった。うち2例に内腸骨動脈遮断,2例に術中子宮動脈塞栓を併用したが,必ずしも効果十分ではなく,部分的な癒着胎盤への対応が今後の課題と考えられた。
はじめに
われわれはこれまで名古屋大学とその関連8施設における前置癒着胎盤の症例を後方視的に調査し,報告してきた。これによると1994~2004年まで(名古屋大学のみ2006年6月まで)の11年間で当該8施設の総分娩数は59,374分娩,帝王切開は13,869例(23.4%),全前置胎盤例は416例(0.70%)で,うち前置嵌入胎盤は20例、前置穿通胎盤は5例であった。これより前置癒着胎盤の発生頻度は総分娩数に対し0.042%(2,375分娩に1例)と計算された。これら8施設は重症例が多く集まる3次施設であるため,この発症頻度は自然発生頻度よりも高いと考えられる。参考に 当該8施設がある5都市での対象期間における総出生数は約34万5千人であり,これより頻度を見積もると約13,800分娩に1例と計算された。欧米では1970年代に約7,270分娩に1例,現在では約2、500分娩に1例との報告があるが,わが国においても欧米と同じような頻度で癒着胎盤が経験されていることが推測された。
癒着胎盤では手術時多量出血が予測され,治療にあたっては十分な準備と対応が望まれるが,有効な治療法はいまだ確立されていない。本稿では,名古屋大学における癒着胎盤に対する治療の実態・経験につき報告するとともに,癒着胎盤管理上の問題点・今後の謀題につき述べたい。
Ⅰ.名古屋大学における癒着胎盤の実態
1994~2007年に名古屋大学にて病理学的に診断された癒着胎盤は12例で,うち狭義の癒着胎盤(placenta accreta)1例,嵌入胎盤(placenta increta)6例,穿通胎盤(placenta percreta)5例であった。いずれも前置胎盤に合併し,術前に癒着胎盤の可能性を指摘されていた。また,子宮摘出に至らなかったため病理学的には診断されなかったものの,臨床経過から癒着胎盤を疑った症例は2例であった。
病理学的に診断された症例中,2003年以前の3例はいずれも一期的に帝王切開と子宮全摘を施行されていた。
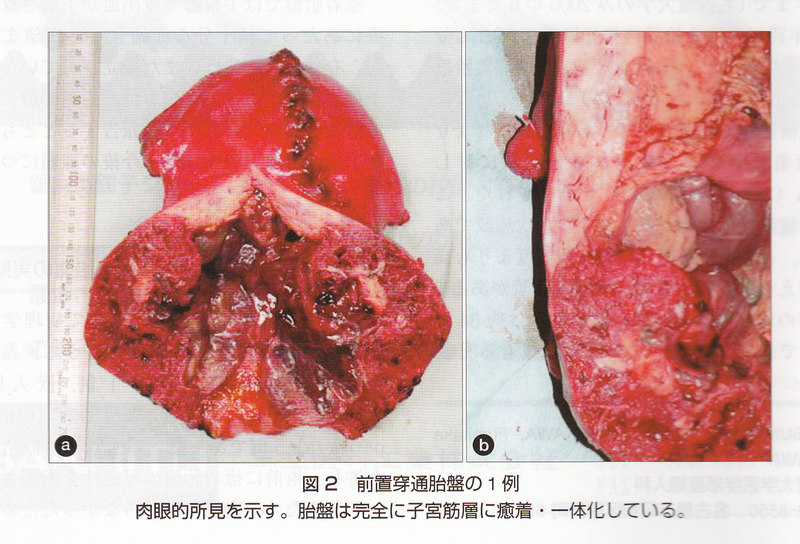
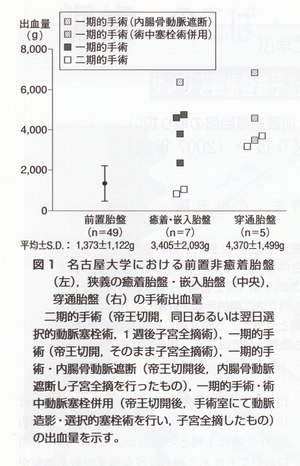 当院では手術時出血量を軽減することを目的に2003年に初めて計画的な二期的手術を施行した。帝王切開時は児の娩出のみにとどめ胎盤は子宮内に温存し,同日あるいは翌日動脈造影にて栄養血管の同定と選択的塞栓術による血流遮断,数日後に子宮全摘術を行うというプロトコールである。この方法で治療した症例は嵌入胎盤例・穿通胎盤例いずれにおいてもそれ以外の治療を行った症例より出血を減少させることができた(図1)。症例ごとにプロトコールに改善を積み重ねつつ,現在まで4例に二期的手術を適用した。これら4例は,胎盤全面にわたって子宮筋層に癒着が生じていたため,帝王切開時から子宮全摘までを通して剥離性の出血を認めなかった,胎盤全体が完全に癒着していた穿通胎盤の1例を示す(図2)。図の症例では胎盤は完全に子宮筋層と一体化し,まったく剥離する余地はない。いわば“完全癒着胎盤”である。
当院では手術時出血量を軽減することを目的に2003年に初めて計画的な二期的手術を施行した。帝王切開時は児の娩出のみにとどめ胎盤は子宮内に温存し,同日あるいは翌日動脈造影にて栄養血管の同定と選択的塞栓術による血流遮断,数日後に子宮全摘術を行うというプロトコールである。この方法で治療した症例は嵌入胎盤例・穿通胎盤例いずれにおいてもそれ以外の治療を行った症例より出血を減少させることができた(図1)。症例ごとにプロトコールに改善を積み重ねつつ,現在まで4例に二期的手術を適用した。これら4例は,胎盤全面にわたって子宮筋層に癒着が生じていたため,帝王切開時から子宮全摘までを通して剥離性の出血を認めなかった,胎盤全体が完全に癒着していた穿通胎盤の1例を示す(図2)。図の症例では胎盤は完全に子宮筋層と一体化し,まったく剥離する余地はない。いわば“完全癒着胎盤”である。
しかしながら,症例が蓄積されるにつれ,二期的手術を適用できない症例が目立つようになった。5例においては,術前に二期的手術を計画していたものの,児娩出後,胎盤の剥離出血がみられ一期的手術にせざるを得なかった。癒着が胎盤の一部に限られていたために,それ以外の非癒着部分が通常どおり剥離したことによる出血と思われた。これらにおいて,術中出血を軽減させる対策として内腸骨動脈遮断を2例に術中子宮動脈塞栓を2例に施行した(後述)。このようないわば“部分癒着胎盤”に対する対応が今後の課題として考えられた。
Ⅱ.名古屋大学における現在のプロトコール
以上を踏まえ現時点での当院における癒着胎盤管理プロトコールを以下に示す(図3)。緊急時は慌てているため,細かい点を忘れがちである。よって微に至る点も列挙してある。
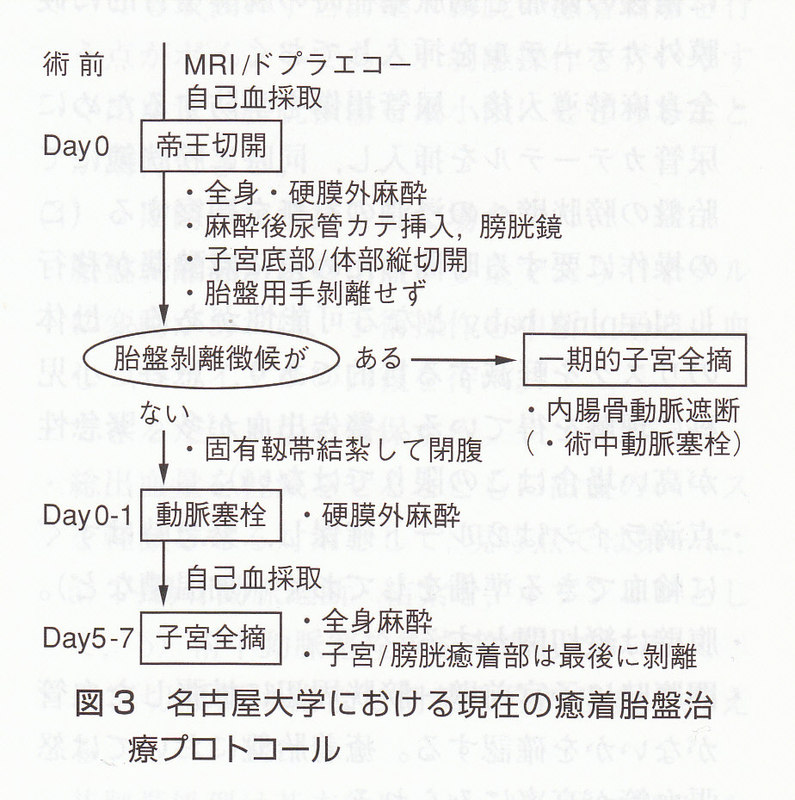
<癒着胎盤を疑った場合>
1)術 前
・Bモードエコー・カラードプラエコーにて胎
盤付着部位,臍帯付着部位を確認,placental
lakes ・ sonolucent zone の有無,子宮前壁・
膀胱後壁筋屈菲薄化の有無・胎盤後面の血流
の程度を観察する。膀胱充満下にてMRIを施
行し,胎盤付着部位の確認,胎盤と子宮筋層
境界の有無・性状を観察する。尿潜血と場合
により膀胱鏡を行う。以上から胎盤癒着の有
無・程度を予測するとともに帝王切開時の
子宮切開部位をあらかじめ決めておく。
・安静を保つためと緊急時に備えるため,警告
出血なくとも妊娠30週頃より入院を勧める。
・自己血を採取しておく(目標900~1200 ml)。
妊娠30週未満であっても緊急手術の可能性
があるため可及的に採取する。使用する製剤
により有効期限が異なるので,早い週数では
期限の長いものを使用する。当院ではCPD
あるいはCPD-A1を使用している。分離保
存はコストが高いため通常行っていない。も
し妊娠継続中に有効期限が切れるのであれば
その前に返血する(表1)。

・本人・家族に十分な情報提供を行う。特に子
宮温存希望の程度を確認することは重要であ
る。子宮温存に固執しすぎ子宮摘出の判断が
遅れることで予後を悪くする場合があるた
め,この点を十分説明し理解を得る。
・麻酔科・小児科・放射線科・泌尿器科など開
係各科と緊急時の対応につき検討しておく。
2)手 術
(1)帝王切開術(児娩出まで)
・可能な限り緊急手術を避ける。当院では36
週前後を目安としている。
・手術室で塞栓術を行う可能性に備えX線透
視が可能な手術室を使用する。
・経膣的な操作に備え,また経膣的出血を把捉
するため砕石位とする。
・大量出血時の管理に備え全身麻酔にて,さら
に術後の除痛と動脈塞栓時の麻酔を目的に硬
膜外カテーテルを挿入しておく。
・全身麻酔導入後,尿管損傷を予防するために
尿管カテーテルを挿入し,同時に膀胱鏡にて
胎盤の膀胱壁への浸潤の有無を観察する
(この操作に要する時間のため児に麻酔薬が
移行しsleeping baby となる可能性がある。
母体のリスクを軽減する目的であり,患者,
小児科に理解を得ている。警告出血が多く
緊急性が高い場合はこの限りではない)。
・点滴ラインは2ルート確保し,緊急時はすぐ
に輸血できる準備をしておく(加湿槽など)。
・腹壁は縦切開とする。
・開腹時に子宮前壁~膀胱周辺に拡張した血管
がないかを確認する。癒着胎盤においては怒
張血管が高率にみられる。
・胎盤を切開することにより出血のコントロー
ル不能に陥る可能性を危惧し,子宮切開は胎
盤を避け子宮体部あるいは底部縦切開となる
ことを辞さない。場合により頭位の児を殿部
より娩出させる。
・娩出後にオキシトシン局所注射と子宮底部
マッサージにて子宮収縮を促し,胎盤自然剥
離の有無を観察する。しかし胎盤の用手剥離
は行わない。
(2)児娩出から方針決定まで
術前に癒着の有無を診断することは難しいため,児娩出後の所見により臨床的な癒着胎盤の有無を判断することになる。そして次の3点を判断材料にこれ以後の手術方針を決定する。
①胎盤剥離徴候の有無
②子宮前壁~膀胱の怒張血管の有無
③腹壁創部より子宮頚部に挿入した指と内診指との距離(図4)

①が最も重要で,基本的に胎盤剥離徴候がなければ二期的手術に移行し,剥離徴候があれば一期的な子宮全摘に移行する。
②と③は子宮全摘の困難さの指標と考えている。②子宮前壁から膀胱周囲に怒張血管がみられれば,子宮前壁から膀胱を剥離する際や子宮頚部処理をする際の出血は多くなる場合が多い。また③内診指と腹部からの指が遠く感じられれば頚部処理に要する行程は多く見積もられ難易度が高いと予想される。実際に前置胎盤では胎盤のために頚管が延長しているためa,bが長く,膣管が遠い。さらに穿通胎盤では頚部の可動性も乏しい。特に胎盤が頚管内にまで下がっているいわゆる頚管胎盤では顕著である。従って,この双手診で頚部処理の困難さを予想することができる。逆にa,bが短ければ子宮頚管処理の行程は少ないと予想できるため胎盤剥離徴候のない完全な癒着胎盤であっても一期的子宮全損を選択してもよいかもしれない。
(3)二期的手術とした場合
児脱出後から閉腹まで:
・胎盤を温存,原則として胎盤に操作を加えず
に子宮切開部を閉鎖する。
・当初当院では出血と子宮内感染の有無をモニ
タリングする目的で子宮腔内へ持続吸引用の
ドレーンチューブを挿入していたが,現在は
不要と考え行っていない。
・卵巣動脈経由の子宮血流を遮断するため,卵
巣固有靭帯を結紮しておく。この操作はさら
に動脈塞栓術の際に塞栓物質が卵巣へ流入し
卵巣機能不全を生じることを予防できる。
・膣からの出血がないことを確認して閉腹。
・帝王切開前に尿管カテーテルを挿入していな
い場合は,この時点で挿入しておくか,子宮
摘出時の麻酔導入後に挿入する。
動脈造影・選択的塞栓術:
・帝王切開術後あるいは翌日に硬膜外麻酔下に
施行する。
・ゼラチンスポンジと金属コイルを併用して塞
栓を行う(現在,ゼラチンスポンジは肝細胞
癌でのみしか保険適応がないため,使用にあ
たっては患者へのインフォームドコンセント
を要する)。
・造影にて子宮・胎盤の栄養血管を同定し塞栓
する。子宮動脈のみならず上膀胱動脈など周
囲の動脈からも栄養されていることが多く,
これらを併せて塞栓することが重要である。
子宮全摘出術:
・子宮収縮と怒張血管の縮小を期待し,また母
体の全身状態安定を期して帝王切開後数日後
に子宮全摘出を予定する。当院では手術枠の
関係から5~7日目に行っている。
・場合により,この待機中に再度自己血採血を
行う。
・子宮前壁の怒張血管がある症例や膀胱まで穿
通している症例では膀胱を子宮前壁から剥離
することが困難で出血も多い。これを回避す
るため,膀胱子宮窩の処理を後回しにして先
に頚管の処理と膣管の切断を行う。つまり逆
行性子宮全摘の術式である。子宮膀胱高の剥
離を行っていないと尿骨が頚部に近いため損
傷しやすい。尿骨カテーテルが挿入されてい
るはずなので、よく触知し注意しながら操作
する。膣管に至れば,後壁側から腕骨を切断
する。 PelosiらがModified cesarean hyster-
ectomeyという術式を報告しているが,基
本的には逆行性子宮全摘の一種と考えられ
る。この術式では子宮膀胱癒着部は温存しな
がらもその下方(足側)で頸管左右から手指
にてトンネルを作成して膣管前壁を露出し,
前壁から腕骨切断を行う点が前述の逆行性子
宮全摘と異なる点である。いずれの術式にお
いても最後に子宮前壁・膀胱の癒着剥離を行
う点がポイントである。剥離操作を行いやす
く出血量と膀胱損傷を最小限にとどめること
が期待できる。
(4)一期的子宮全摘とした場合
・胎盤剥離部からの出血が多量でありバイタル
に変動があれば,手術操作を中断し圧迫止血
しつつバイタルの回復を待つ。
・できるだけ人手を確保する。
・総出血量を軽減させるとともに出血のペース
を軽減させる対策として,現時点では第一に
a)内腸骨動脈遮断・結紮を,オプションとし
て,b)術中動脈塞栓術を考慮している。
・子宮切開部は縫合し創部からの出血を抑える。
・基靭帯処理は基本的にAldridge法に則るが,
あまり頸管筋層をかじると出血するため注意
する。子宮前壁~膀胱癒着部が剥がれにくけ
れば基靭帯処理・膣管切断を行った後にする
(逆行性子宮全摘の術式)。
・経膣的な出血を常にチェックする。場合によ
り子宮内腔に連続ガーゼ挿入して圧迫止血を
図る。
Ⅲ.考 察
1.分類に関して
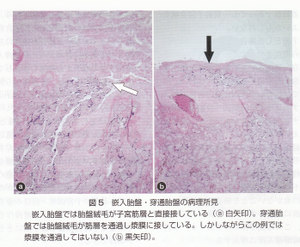 癒着胎盤は絨毛浸潤の深さから分類される。臨床的には,胎盤絨毛が子宮を通り抜け,周囲,特に膀胱に達する場合,最重症と認識される(穿通胎盤)。しかし病理学的には,子宮筋層を通り抜け漿膜に達した時点で穿通胎盤と診断され,膀胱筋層への浸潤の有無は問わない(図5)。つまり絨毛が子宮漿膜を貫通していなくとも病理学的には穿通胎盤であり,この点が臨床像と必ずしも一致しない。今後癒着胎盤を議論していく上で,問題になってくると思われる。
癒着胎盤は絨毛浸潤の深さから分類される。臨床的には,胎盤絨毛が子宮を通り抜け,周囲,特に膀胱に達する場合,最重症と認識される(穿通胎盤)。しかし病理学的には,子宮筋層を通り抜け漿膜に達した時点で穿通胎盤と診断され,膀胱筋層への浸潤の有無は問わない(図5)。つまり絨毛が子宮漿膜を貫通していなくとも病理学的には穿通胎盤であり,この点が臨床像と必ずしも一致しない。今後癒着胎盤を議論していく上で,問題になってくると思われる。
二つ目に,浸潤の深さでなく広がりからも分類する必要があると思われる。つまり,胎盤全体が癒着しているいわば“完全癒着胎盤”と,胎盤の一部のみ癒着しているいわば“部分癒着胎盤”である。臨床的な対応の違いは,浸潤の深さよりむしろこの広がりに左右される場合が多いからである。
2.二期的手術に関して
当院で行っている二期的手術のプロトコールにおける特徴は選択的動脈塞栓術を組み入れている点であり,そのメリットは出血量の低減が図れる点である。一般に産科的出血に対する処置として,内腸骨動脈結紮術あるいは動脈塞栓術があり得るが,前者ではいったん止血効果は得られるものの再出血を生じる可能性が50%以上と報告されている。これに対し選択的動脈塞栓術は分娩後出血に対して94.9%と高い成功率が報告されている。このような差が生じる原因として,内腸骨動脈と外腸骨動脈に交通枝があることが考えられる。内腸骨動脈結紮では,結紮部より下流の交通枝より血流が持続してしまう。動脈塞栓術では,このような交通枝より末梢で血流遮断するため,また造影によって栄養血管を同定し子宮動脈だけでなく上膀胱動脈など周囲の動脈からの血流をも遮断することでより高い効果が得られると思われる。この内腸骨動脈結紮術に対する動脈塞栓術の優位性は認知されるべきである。
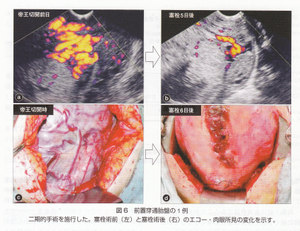 われわれのプロトコールでは動脈塞栓に加え分娩から子宮全摘まで数日の猶予があることで,子宮復古による子宮血管の縮小が併せて期待できる(図6)。塞栓物質として主に使用しているゼラチンスポンジは2週間ほどで融解し再疎通する可能性があるが,われわれの症例で塞栓後から子官全摘出術までに再出血を生じた症例はなく,子宮全摘出の時期として帝王切開後5~7日目は妥当と思われる。また動脈塞栓術に加え,卵巣固有靫帯を結紮し卵巣動脈経由の子宮への血流を遮断することも子宮全摘出時の出血量を抑えることに貢献している。
われわれのプロトコールでは動脈塞栓に加え分娩から子宮全摘まで数日の猶予があることで,子宮復古による子宮血管の縮小が併せて期待できる(図6)。塞栓物質として主に使用しているゼラチンスポンジは2週間ほどで融解し再疎通する可能性があるが,われわれの症例で塞栓後から子官全摘出術までに再出血を生じた症例はなく,子宮全摘出の時期として帝王切開後5~7日目は妥当と思われる。また動脈塞栓術に加え,卵巣固有靫帯を結紮し卵巣動脈経由の子宮への血流を遮断することも子宮全摘出時の出血量を抑えることに貢献している。
塞栓術の合併症として発熱・下肢虚血・膀胱直腸壊死・神経障害などが報告されている。われわれの経験上も塞栓術後に38.5℃以上の発熱やCRPの上昇をみることがあった。しかし子宮腔内に留置したドレーンから細菌培養上起炎菌が同定された例はなく,発熱は子宮全摘術までに軽快した。それ以外に塞栓術が原因と考えられる合併症はみられなかった。また,子宮動脈からの塞栓物質が逆流性に卵巣に達し最大14%に卵巣機能障害が生じるとの報告があるが,前述のようにわれわれは帝王切開時に卵巣固有靭帯を結紮しているためこれを回避できると考えている。
前置胎盤・穿通胎盤においては子宮前壁と膀胱を剥離する操作が最も困難で一番重要な操作である。この部位には怒張した血管がみられることが多く剥離の際には多量の出血を伴うが,塞栓術を併用することによりこの部位からの出血を軽減できる。また胎盤癒着が子宮筋層までで終わっているのか(嵌入胎盤),子宮筋層を越えて膀胱にまで至っているのか(穿通胎盤)は術前にある程度の予測は可能と考えるが,現時点では確定診断は困難である。正しい層で剥離を進めることができれば出血は最小限に抑えることができるが,穿通胎盤においては層自体が存在しなくなっている状態であるため剥離する指標を失いやすい。逆行性子宮全摘やmodified cesarean hysterectomyの術式のごとく,先に子宮頸管を処理し子宮前壁と膀胱の癒着剥離を最後に行うと剥離層を確認しやすく膀胱損傷を最小限にとどめることが期待できる。
3.一期的手術に関して
妊娠子宮は血流豊富であることから,帝王切開に続く子宮全損術は癒着胎盤でなくとも出血は多くなる。また,総出血量が多くなることとともに短時間で多量の出血があることも特徴である。このため急激に血圧低下など全身状態の悪化につながりやすい。従って,前もって準備と対策が必要である。
従来の方法として内腸骨動脈結紮術,子宮compression sutureや子宮内腔タンポナーデ(ヨードホルムガーゼ,S-B tube)などが有効性を報告されている。われわれも内腸骨動脈結紮あるいはブルドック鉗子による一時的遮断により出血量の軽減を図ったが、二期的手術ほどの出血減少効果を得られなかった(図2)。
われわれは試みとして,一期的帝王切開・子宮全摘術の術中に選択的子宮動脈塞栓術を併用した症例を2例経験した。いずれも児娩出後に胎盤の剥離徴候を認めながらも一部が癒着して剥がれない,部分癒着胎盤の症例であった。子宮前壁と膀胱境界部の怒張血管も多くみられ,そのまま子宮全摘を行うことに危険性を感じたため,手術操作を一時中断し手術室にて両鼠径動脈からカテーテル挿入・動脈造影・選択的塞栓術を施行,その後子宮全摘を行った。1例の術中経過を示す(図7)。
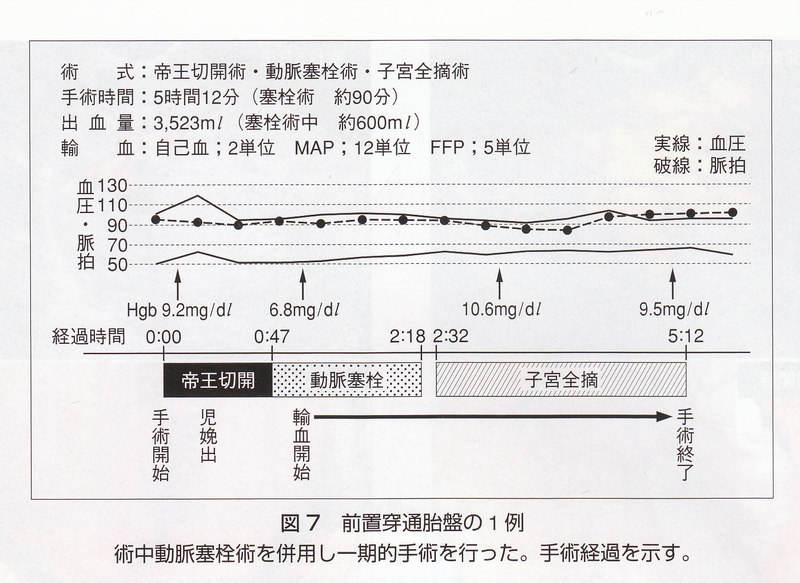
これらの症例では窓枠を行ったことで子宮全摘時の出血量・ペースともやや減少した印象を得た(図2)。しかしながら塞栓術中にも胎盤剥離部より出血が持続すること,塞栓中は止血のための手術操作ができないことの欠点を有した。手術時間の点でも長くなる傾向にあった。また,開腹した状態でわざわざ鼠径動脈よりカテーテル挿入を行うという違和感が残った。剖出した内腸骨動脈よりカテーテルを挿入し塞栓術を行う方法も考えられたが,放射線科医師の経験がないために見送った。最終的に総合的なメリットがデメリットを上回るといえるかどうかは不明だった。
近年.内腸骨動脈内へあらかじめバルーンカテーテルを挿入しておき,児嫡出後にバルーン拡張することで止血を図るとする報告が散見される。われわれは癒着胎盤の診断はあくまで児脱出後にしかつけられないこと,胎児への被曝の問題があることなどから,これまで帝王切開前の血管内バルーン留置は行ってこなかった。しかし現状では必ずしも満足できる結果を得られていないことから,今後内・外腸骨動脈双方の血流を遮断する総腸骨動脈へのバルーンカテーテル挿入を治療に取り入れることも考慮したい。
おわりに
子宮動脈塞栓術を併用した二期的手術は出血量軽減という点て大きなメリットがあり,選択肢の一つとして準備しておくべきである。しかし適応として,胎盤全体が癒着していて剥離徴候がまったくない“完全癒着胎盤“に限られてしまう点が大きな欠点である。当院では症例を蓄積するにつれ,部分的な胎盤癒着のため一部が剥離し二期的手術が施行できない症例が目立つようになった。いまだこのような“部分癒着胎盤”への対応が課題として残っている。さらに欲をいえば,完全癒着胎盤・部分癒着胎盤いずれの状態にも対応できる治療法が理想であり、今後のさらなる検討が望まれる。












最近のコメント