shy先生、ご紹介の6月号、中央公論です..。*♡ いつもありがとうございます! ![]()
 特集は「病院が崩壊する」http://www.chuko.co.jp/koron/
特集は「病院が崩壊する」http://www.chuko.co.jp/koron/
自治体病院の現場からみた地域医療の破綻の姿 毛利 博
医療立国 医療費増額と関連産業再建が医を荒廃から救う 大村昭人
がぱらぱらっと読んで一番おもしろかったです..。*♡ というわけで。
ぜひ、お買いになることをおすすめしますo(^-^)o ..。*♡
この文章、とてもいいとおもいます。
けれど新臨床研修に関しては、甘いかな?という気がします。
この制度、理念はよかったとおもいます。けれど、机上の政策だったかもしれないとおもうのです。
導入前によく調査されたのでしょうか?現場で働く労働力についての?
そう、臨床研修制度は「ぎりぎり」の限界にきていた医療の背中を押したに過ぎません。
でも「病院を選べる」理念が、ひょっとしたら「ゆがんだ社会主義」に近かった
医局による地方への医師供給システム(それは神がごとき“教授”の理不尽性で支えていたシステムでした)を壊したのは間違いありません。ではどうぞ! (↑社会的役割としての)
自治体病院の現場からみた地域医療の破綻の姿
大学病院から大都市の民間病院へ医者が逃げ、
穴埋めに大学病院は自治体病院から医者を引き揚げる。
医療崩壊現象の最大の負け組、地域医療を救うために何が必要なのか
毛利博
(中央公論2007年6月号 p42-49)
戦後、一貫して医師の数は増えていった。特に30年ほど前から、地域間の医療格差を是正することを含めて、都道府県に少なくとも一校の医科大学あるいは医学部ができ、医師数の増加の流れは加遠されていった。
当時は、一般病院にいきなり就職することはなく一ほとんどの医師は大学の教授を頂点とした医局に所属していた。そのため、毎年多くの医師が医局に入り、大学の関運病院の数もどんどん増えていき、一つの病院に勤務する医師の数も増えていった。その恩恵を地域の病院は、医師補充という形で受けていた。大学の医局では、その当時は医師過剰時代が到来すると言われ、多くの医師が自分たちの将未はどうなるのか、イタリアをはじめヨーロッパでは、医師免許を持ちながら働く場所
がなくタクシーの運転手をしているらしい、などと神妙に語し含っていたのが咋日のことのように思い出される。
では現実に今の日本の医療はどのようになったのか。
大都市圏を中心に、一部の大学あるいは大病院では、医師は十分に確保されているような印象を受ける。しかし、地方に目を転じてみるとどうだろうか。
新聞などでも報道されているように、ほとんどの病院で医師不足が叫ばれている。ここ数年の流れは、大学からの医師の撤退などにより一部の診療科あるいは病院の閉鎖という事態となっている。まさに地域医療が危機的状況に陥っている。
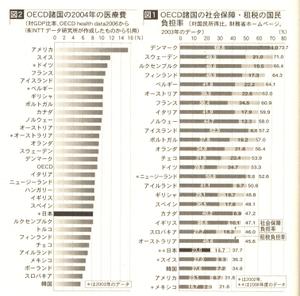
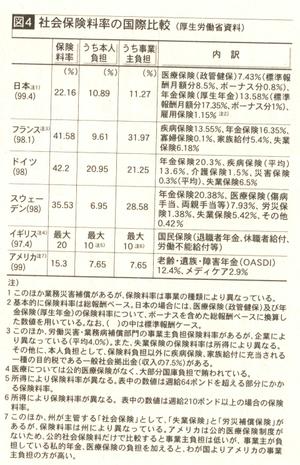
現在の医師不足の問題に対し厚生労働省は、「医学部定員の削減に取り組む」とした1997年の閣議決定の見直しは行わないとしている。しかし、臨床医の数は、人口一〇万人あたり、米国では240人、ドイツ340人、イタリア420人であるのに対して日本では200人と、0ECD加盟30ヵ国中27位となっている。適正な医師数を確保して、地域間格差のない医療を国民が受けるにはどのようにしたらよいのか、この問題を考えるときがきているように思う。
地域医療の実態
「地域の医療」という言葉を聞くと、どのようなことが思い浮かぷだろうか。ある人は僻地医療のことを考えるかもしれない。地域医療は、主に地方自治体が建てた公立病院を中心として支えられてきていた。自治体病院の医師の確保は、これまでは大学の医局からの医師の派遣に頼ってきており、大学の医局と病院の連携により地域医療が成り立ってきた。僻地や労働条件の悪い地域に赴任する医師が確保できたのも、医局の中で次の赴任先として労働条件のよい病院を用意するといった、いわゆる「にんじん」をぷら下げることができたからで、積極的に希望して赴任してきた医師は必ずしも多くはない。
二十一世紀に入り、医療の環境が少しずつ変わってきている。
「医師が足りない」と悲鳴にも似た叫び声が地方からあがってきている。近年、その傾向はますます深刻化しており、地方の中小病院だけでなく、基幹病院でも医師の確保に頭を悩ませている。医師不足が深刻な問題となっているのは、地方の病院だけでない。大学病院でも起きてきている。
ある地方大学では、卒業生100人のうち大学に残って研修する医師が10人に満たない事態に陥っている。この原因の一つに、「医師の里帰り」現象があると思う。地方の医学部入学者の中で、比率では都市出身者が多くを占め、卒業すると都市に戻ってしまう。その現象は、新臨床研修制度になってますます拍車がかかっているような印象がある。
このように大学の医局に人材が少なくなると、大学の教育・診療・研究といった大切な機能が維持できなくなるため、地域の病院から医師を引き揚げるという事態が起きる。医師の供給が断たれた白治体病院は、大混乱に陥っており地域医療を適切に維持していくことが大変困難になってきているというのが現状だ。近年、大学医学部に地方出身者枠を拡大するという動きが出ているが、行ったとしても即効的な効果はみられないだろう。
自治体病院は、地域の高度な医療を担う拠点病院として、がん診療連携拠点病院、臨床研修指定病院、地域周産期母子医療センター、難病医療協力病院、結核予防法指定病院など、多くの指定や認証を受けてきている。しかし、拠点病院に求められる仕事量は非常に多く、それに十分に対応するためにはまずマンパワーを増やす必要がある。そのため多くの病院で医師
の募集を行っているが、補充は難しく、結果として現場の勤務医に負担が大きくのしかかっている。多量の業務をこなし、さらに「医療ミスをしないように」とのプレツシャーにさらされ、激務と疲労が慢性化しており、誰もが一度は辞めたくなるような状況になってきている。ここ数年、勤務医を辞めて閑業する医師が噌えているのもそのような現状を踏まえて起こってきているのではないかと思う。
地域医療を担っている自治体病院が抱えるもうひとつの大きな問題が、病院財政の悪化だ。これまで病院は赤字が当たり前と言われてきたが、自治体が赤字の補填をしてくれていため、
何とか病院の運営ができていた。しかし、咋今では財政難で一般会計から病院会計への繰り出しが難しくなってきている自治体が増えている。病院も経営効率を上げることを考えると、不採算部門の切り捨てが必要となってくる。
しかし、地域医療を支える自治体病院では、地域住民の健康維持・増進のため、簡単に不採算部門を放り出してしまうことができない。また、病院は人の命を預かるところなので、単純に人材削減を行えば、医療ミスなどを引き起こす危険性があり、これも簡単には行えない。さらに、近年の診療報酬引き下げにより年間数億円の赤字となってしまう。このような現実に地域の病院からは、「どんなに経営努力をしても、お手上げです」という悲鳴が聞こえてくる。
地域医療勤務医の過重労働
皆さんは、勤務医の仕事の実態をご存じだろうか。私は大学に勤務していた頃、担当していた患者に外来で言われた言葉を今でも覚えている。
「先生はいいですね。週に二回外来診察をして、あとは何をしているのですか?」
多分、外未患者のほとんどが外来診察表をみて、勤務医はそこでだけ働いているのだと誤解されているのではないだろうか。地域医療を支えている勤務医は、365日24時間フリーアクセスで患者に対応してきていた。
「勤務医はきつく、割に合わない安い給料で、かなり過剰勤務をしなければいけない」
と感じている勤務医はかなりの数にのぼっている。今まで、それが曲がりなりにも成り立ってきたのは、劣悪な労働条件で働いてきた勤務医の犠牲があったからではないだろうか。さらに医師不足が、勤務医への負担増という追い打ちをかけている。
また、勤務医の給与は皆さんが思っているほど高額ではない。研修医の頃は、せいぜい年収が400万円前後で、ほとんどの勤務医の年収は当直や時間外を含めて1000万-2000万円くらいではないかと思う。また、勤務医は税制上も全く優遇されていない。サラリーマンの皆さんと同様、ガラス張りで必要経費などは全く認められていないのだ。
勤務医の90%以上は月に2・3回、通常の8時間勤務を行った後に16時間の当直勤務を経て、さらに通常の8時間勤務に入る32時間労働を月に2-3回行っている。当直明けは、業務に支障がなければ帰宅することができるが、医師の不足により満足に帰ることができないのが現状だ。当直も救急外来にも対応しなければならず、ほとんど不眠不休で勤務している。このような現状は勤務する医師には大きな負担になっていることは当然だが、過労により的確な医療を提供できなくなる可能性も含んでおリ、医療を受ける側に多大なる迷惑を与える可能性がある。
1日の労働時間は、12時間以上がほぼ半数を占めており、時間外労働は「過労死のラインである80時間以上」が全体の3割を超えているのが現状なのである。「健康の不安・病気がち」と感じている医師は4割以上にのぼり、疲労を感じている医師はなんと9割にも及んでいる。このような状況のなか、離職を考えている者は50%を超え、特に医療を支えるべき20-40歳代の働き盛りの医師に多くみられていることは、地域医療の崩壊を予感させるものであり、何らかの方策を考えていく必要があると思う。
私の周辺では、忙しさを理由に大都市の民間病院へ移る医師も出始めている。地域の自治体病院に勤める四十歳代の男性医師は時間にゆとりのある老人病院への転職を決めている。また、医師が大学へ引き揚げた影響から、中堅で働き盛りの30-40歳代の医師でさえも、何度も夜中に救急に呼び出されたリすることに体力の限界を感じたという。さらに、医師が充足されていない病院では、「あの病院は忙しい」という評判が出回っているため、敬遠されて補充が埋まらないという、悪循環に陥り、病院の体力を損なっていっている。
勤務医を追い込む医療訴訟
日本では、これまで医療安全対策が遅れていた。病院に「ひやっとした」とか「はっとした」という、いわゆる「ヒヤリ・ハット」の報告や分析システムが構築され、医療従事者が医療ミスの防止に取り組んできている。明らかな医療ミスは断罪すべきだと思う。しかし、治療を行った結果が思わしくなかったときに、事例によっては医師や病院にすべての責任を押しつけているのではないかと思えるものがある。
治療に一所懸命に当たっても、結果が悪ければ訴えられるという風潮が、勤務医の医療に対するやる気を低下させているのではないだろうか。
訴訟祉会になってくると、仕事がきつく、リスクの高い診療科は若い医師に敬遠される。小児科、産科だけでなく、内科、外科、脳神経外科など患者の生命に関わることが多い診療科は、若い医師から嫌われる傾向にある。これらの診療科で勤務し、一所懸命、診療を行っても報われないことに嫌気がさして、卒後10年くらいで開業する医師が最近では増えつつある。特に、地方ではその傾向が顕著になってきており、病院の産科や小児科の閉鎖という事態が起こってきている。このような状況が続くと、患者の生命に関わる診療科の医師が激減し、国民の多くが安心して医擦を受けられなくなる時代が到来するかもしれない。
医療を行うのは人間だ。最新の設備が整備されていても、最終的には医療は医師の資格をもった人間が、判断して行っていることを理解する必要があるのではないだろうか。したがって、医師が十分に能力を発揮できるような体制を確立することが最も重要であると思う。医師も人間なので、過労が重なると判断が鈍くなり、とっさの対応もできなくなってしまう。航空会祉のパイロットは、乗客の命を預かるため、勤務時間や休息時間が厳密にとられていると聞くが、同じ人命を預かる勤務医はあまりにも労働基準法とはかけ離れた長時間勤務を行うことも珍しくない。患者側も過労で判断力の低下した医師に診療をしてもらいたくないのは当然のことであろうと思う。
皆さんにとってはショッキングな話かもしれないが「人間はどんなに注意していても必ず間違いを起こす」「医療を含めて100%の安全はありえない」ということを、医療を受ける側でももう少し認識し、理解する必要があるのではないだろうか。一方、医療を行う側では、安心して医療を受けてもらうために最大限の努力を行い、その安全性をより確かなものにするシステムの構築を図ることが大切である。
そして、もっとも大切なことは、患者さんと医療者との間の信頼関係を作ることではないだろうか。患者さんは「命」という何ものにも代えがたいものを治してもらうために、医療機関を受診する。そのことを肝に銘じて医師や他の医療職が対応すれば、大きなトラブルは起きないのではないかと思う。
医療行為を行うことは、生命科学を人間性に結びつけることであり、人間性の育成はきわめて大切なことであるが、従来の医学教育では知識の詰め込みに終始し、そこまで手が及ばなかったという反省がある。米国医師・患者学会では、医学分野における人間性(ヒューマニズム)とは、患者に対して関心と敬意を持ち、患者の心配事や大切にしているものに積極的に取り組む医師の姿勢あるいは考え方と行動であると定義している。
マスコミの皆さんにも、お願いがある。新聞やテレビなどをみていると、毎日のように「医療事故」が報道されており、世の中、医療事故だらけのような印象を受けてしまう。右と左を間違えて手術をおこなったり、患者を取り違えてしまったり、操作ミスで酸素が送られなかったりといったものは、間違いなく医療ミスといえると思う。しかし、報遣されているなかには、医師の目で判断すると「本当に医療ミスなのかな?」と思うような事例も含まれている。
マスコミから発信される記事の影響力は絶大なものがある。一般の人々は、医療ミスと大々的に書かれた記事を読めば、素直にひどい医者だと思い込み、医療不信を煽っていくだけになる。これは患者、医師どちらにとっても大変に不幸なことではないだろうか。基本的にマスコミの姿勢は「患者さん性善説」であり、「医師性悪説」に立っているのではないだろうか。それは仕方がないのかもしれない。過去においては医療裁判で、明らかに医師サイドに過失があったにもかかわらず、証人となる医師など医療側の人間がいないため、結局は患者さんが泣き寝入りをしなければいけないことが多々あったと思う。医師と患者の立場では、圧倒的に医師が強い立場に立っているので、マスコミが患者さん寄りになるのは当然のことだと思う。しかし、どうしても避けられない合併症も医療ミスだと報道されたら、多くの医師は手技が難しい医療行為を行わなくなるのではないだろうか。それは、医療の萎縮を意味する。さらにひどくなると、本来行うべき検査や手術までもが行われなくなることも考えられる。そのツケは、患者さんに回ってくることになリ、そのような事態は絶対に避けなくてはならない。医療ミスと断定されることは、場合によっては当事者が医師としての生命を絶たれてしまうこともある。不幸にして医療ミスがおこった時には、その裏に潜んでいる問題点までも掘り下げて報遣していただき、改善点があれば積極的に提言してもらうことを期待している。
地方から大都市へ流れる研修医
かつての研修医は医学部卒業後、直ちに大学の医局に人局し、限られた専門領域でのみ研修してきたため、医療の知識、技術あるいは経験が偏った専門性の強いものだった。こういったことを反省し、二〇〇四年から新臨床研修制度が始まった。これは、高度医療や専門医療だけが医療ではなく、人間が生まれてから死ぬまでのあらゆる場面に全人的に関わっていくのが医師であるという理念に基づいている。この制度は大変素晴らしいのだが、未熟な研修医がひとりで診療を行うべきではないとの考えから、常に指導医の責任の下、診療を行うことになっている。これは医師不足で喘いでいる地域の病院の医師にとって大変な負担になっているのも事実だ。新臨床研修制度では、任意であった臨床研修を二年間義務化しており、プライマリーケアーの能力を持つ医師の育成にその狙いがある。研修を受ける場所については、研修医が自由に選択できるようになり、受け入れ側の病院と研修医の双方の考えが一致すると、その病院で研修できるようになるマッチング制度を取り入れている。大都市圏では、マッチングにて研修医の充足率は75-90%と高い率を示しているのに対し、地方圏では50%前後と低迷しており、全国的に医師が地方から都市部に流れていることが明らかになった。
さらに、この制度が導入される前は、新人医師の7割が大学に残り、専門領域に進んでいたが、新制度では、臨床研修先として半数以上が一般病院を選び、そのままその病院で専門研修に進む医師が増大している。
大学、病院でも「勝ち組」と「負け組」の二極化が起こってきている。一部の地域の研修病院では、研修医の応募が多いところがある。そのような病院をみてみると、昔から研修医を採用してきており、すでに臨床研修システムが構築されている。
研修病院として研修医が選択する条件は、「症例が豊富である」「研修プログラムの充実」をあげる医師が多く、地域の基幹病院は、これらを踏まえて今後は地域医療を担う医師を少しでもたくさん集める工夫を行っていくことが大切だ。
地域が求める名医の条件
名医とは一体どのような医師のことをいうのであろうか。医療上の辛腕や医学的な知識が備わっているだけではないようだ。頭脳明蜥で何事もスマートに仕事をするが、まったく患者の気持ちが理解できない医師は、優秀な医師と評価されても、これは名医ではない。このような医師は、多くの医療スタッフがいる大学や大病院では生きていけるが、地域医療には適していないのではないかと思う。
名医とは、医学的な知識・技術をもっていることは必要条件だが、患者を診て、何を望んでいるか、心の状態はどうなっているのか、といったことを判断する能力と、患者の言いたいことをよく聞いてあげる力があることが大切な条件だと思う。患者の思いを受け止めて、そのうえで、その患者ごとに適切に対応する能力が必要だ。しかし、日本の現在の外来診療では、外来患者の数に対してあまりにも診療時間が少なすぎるのが悩みの種だ。ひと昔前までは、医師に決定権のすべてがあり、「専門家の私に任せておきなさい。心配はあリませんよ」ということで、患者は何もわからずに治療を受けてきていた。しかし、最近は医学に関連した情報が世の中に氾濫し、患者側にも医療に関する知識が備わり、積極的に医療に参加できる素地ができてきた。これは大変よいことだと思いう。
しかし、どこまで患者に話をするのかを決定するのはむずかしいと思う。進行癌の患者に「余命は三ヵ月です。現在の医療では手の施しようがありません」といきなり言われたら、皆さんはどうなさるだろうか。ほとんどの人は告知された瞬間に頭の中が真っ白になり、「なぜ私なんだ!」と心の中で叫んでしまうだろう。それからは主治医の話していることが頭に人らなくなるだろう。
インフォームド・コンセントという言葉を聞くと、どのようなことを思われるのだろうか。米国では、患者あるいは、その家族に病名やその予後など、すべての情報を提供する方向に動いている。これは、患者に自分で判断する機会を与えるべきであるという考えからきている。しかし、日本ではこのようになったのは、ここ十数年前からだ。以前は、患者本人に癌など悪性腫瘍を告知することは全くなかった。告知をすることにより残された人生を考え、前向きに過ごされる方もいるが、地方では異なるかもしれない。すべてを画一的に行うことが正しいのかをよく検討する必要があると思う。
これからの地域医療
ここまで述べてきたように、地域医療は医師不足に始まり、赤字の解消の難しさなどがあり、大変な危機的状況であると思う。これをどのようにして解決していくのかを考えていかなければならない。
社会問題化している勤務医の人手不足や過重労働について、その軽減策として厚生労働省は、勤務医の負担軽減のため開業医に休日・夜間診療を行うように求めている、これからは、もっと診療所と病院の連携(病診連携)を深めていく必要がある。「時間外を含めた初期治療」は開業医が分担し、基幹病院は「入院と専門的な外未診療」を行い、それぞれの役割分担を明確にするように提言している。これは大変よい考えだと思う。医療圏全体を一つの病院と考え、外来部門は開業医が担当し、地域の「かかりつけ医」となって幅広い病気に対応し、入院部門は病院が担うことになる。
さらに、近隣の病院が群となり、それぞれに特化した機能をもたせて病院間の連携の構築を図っていき、専門別に集約化して医師を噌やし、機能を高めていくことも視野に入れていかねばならないのではないだろうか。




最近のコメント