(関連目次)→本日のニュース・おすすめブログ..。*♡ 目次
(投稿:by 僻地の産科医)
本日の医療ニュースですo(^-^)o ..。*♡
昨日からニュースゼロで産科医療訴訟についてやっています。
医師不足対策 増員だけでは10年かかる
読売新聞 2008年7月22日付・読売社説
http://www.yomiuri.co.jp/editorial/news/20080721-OYT1T00739.htm
医師不足を解決するには、相当に思い切った対策が必要だろう。
厚生労働省がまとめた「安心と希望の医療確保ビジョン」を具体化するための有識者会議が発足した。厚労省は新ビジョンで、医師の養成数をこれまでの「抑制」から「増員」へと方針転換した。医学部の入学定員を現在の約7800人から、どこまで増やしていくのか。有識者会議はまず、これを明示する必要がある。
医師数の抑制方針がとられる以前は、最大で年間8300人の医師を養成していた。ピーク時の水準までは早急に回復させるべきだろう。その上でさらに増員するのか、展望も示さねばなるまい。だが、医学部の入学者が一人前の医師になるまでには、10年程度かかる。増員計画と同時に、即効性のある対策も不可欠である。
喫緊の課題は、新人医師の臨床研修制度の改善だ。
かつて新人医師の大半は、大学病院の医局で研修していた。しかし、専門分野に偏った医師が育つ弊害が目立ったために、一般病院でも研修できるようになった。若い医師に幅広い臨床能力を身につけさせるという、制度の目的は理にかなっている。ところが、研修医が予想以上に減って人手不足となった大学病院が、自治体病院などに派遣していた中堅医師を引き揚げた。これが急激な医師不足現象の大きな要因である。研修医の多くは都市部の病院を研修先に選び、医師偏在に拍車もかけつつある。これを改めるには、研修先の選択方法に工夫が求められる。各都道府県に満遍なく研修医が配属されるような定員調整が必要だ。また、これまで大学の医局に医師派遣を頼ってきた自治体病院に対し、必要な医師を配置する仕組みや組織作りも重要である。
有識者会議は、診療報酬の在り方にも踏み込んでもらいたい。
今日の医師不足は、言い換えれば「勤務医不足」だ。
総じて勤務医は、開業医より収入が低く、長時間勤務で医療に従事している。産科や小児科、救急など、昼夜を問わず診察を求められる部門は過酷だ。耐えかねた医師が開業医に転身している。現状に歯止めをかけるには、勤務医向けの診療報酬を大胆に手厚くする必要があろう。開業医が交代で病院の夜間診療を応援する、といった取り組みにも、大いに報いるべきだ。本当に必要な医療に、財源を集中することが重要である。
医療の崩壊に歯止めを、信頼に支えられた医療実現
知財情報局 2008年7月22日
http://tech.braina.com/2008/0722/other_20080722_001____.html
日本学術会議は、福田康夫・総理と全閣僚に対して、要望「信頼に支えられた医療の実現―医療を崩壊させないために」を提出した。この要望は、医療のイノベーション検討委員会(委員長=桐野髙明・国立国際医療センター総長)が1年間検討してきたもので、医療の崩壊をくい止めるため、医療費を先進諸国並みにするとともに、実働医師不足の解消、専門医制度の抜本改革などが必要だとしている。
近年、医療の質の重視、患者の権利擁護、情報の公開など、社会から医療への要請は強くなっている。これらは先進国では一般的に実現されており、日本でもこうした医療が求められるのは当然のことといえる。しかし日本では、先進国型の医療を提供するための体制整備が遅れているだけでなく、長年にわたって総医療費の抑制政策が続けられてきた。しかも、21世紀に入って医療費抑制が著しく強化されたため、医療体制の整備が進むどころか、産科、小児科などの医師不足、救急医療の疲弊など、深刻な危機が進行し、国民の不安をまねいている。
平成16年度に始まった医師の初期臨床研修制度は、医師の初期臨床研修を充実するという当初の目的は達成しつつあるものの、その一方で、医療の現場で長年進行していた基盤の脆弱化の所産を一気に顕在化させる引きがねともなった。
また、医療費に対する患者負担の割合は、G7諸国のうち、フランス11.6%、英国12.6%、ドイツ13.7%、米国15.5%、カナダ16.3%であるのに対して、日本は21.1%とイタリアの22.5%とならんで、先進国の中で最も高い分類に属している。一方、日本の医療対GDP比は他のG7諸国よりかなり低い。OECDのデータによると、米国15.3%、フランス11.1%、ドイツ10.7%、カナダ9.8%、イタリア8.9%、英国8.3%に対して、日本は8%となっている。OECD平均は9%で日本はOECD30カ国中22番目である。
今回の要望では、政府に省庁の枠を超えた強力な「医療改革委員会(仮称)」を設置して、医療費抑制政策の転換、病院医療の抜本的な改革、専門医制度認定委員会の設置について審議するよう求めている。最初の医療費抑制政策の転換では、日本の医療の崩壊を食い止めるため、これまでの医療費抑制政策を転換し、他の先進国並みの水準まで資源投資を行うようにすること。
病院医療の抜本的な改革については、実働医師の不足対策を中心とした抜本的な改革の検討を速やかに開始し、3年以内に実施すること。そのため、地域における病院機能と医療資源を適切に集中化・集約化し、医師のマンパワーが効率的に活用されるようにすること、その際病院と診療所の密接な連携体制を構築し、同時に医療に対する現行のアクセスを見直すこと、そして病院の医師の勤務環境を抜本的に改善することを求めている。さらに、現在の専門医制度は、各学会が独自に基準を設けて、独自の方針で運営しており、適切な外部評価が行われていないことや、医療全体から見た専門医制度の統一規格が存在しないことなどから、専門医そのものが単なる名称になっているケースもある。こうしたことから、専門医を認定している各学会の取り組みを外部評価する専門医制度認定委員会を設置することが必要。
桐野髙明・委員長は「専門医を育成するには相当数の臨床経験が必要。多くの臨床経験を積むためには、各地域の拠点病院などで数年間は研修しなければならない。その結果として、各地域に根付く医師も増えてくるはずで、専門医制度の見直しは医師の偏在解消にもつながるもの」と話している。
医師不足:勤務医「もっと医師を」 病院、医大に署名活動
毎日新聞 2008年7月22日
http://mainichi.jp/select/wadai/news/20080722ddm012040114000c.html
医療崩壊を防ぐため医師の大幅増員などを求める署名活動を、病院の勤務医らが始めた。国が6月に打ち出した大学医学部の定員増程度では、医師不足を解消できないという現場の強い危機感の表れといえそうだ。
国は6月の「骨太の方針2008」の中で、大学医学部の定員を現在から約700人増やし、早急に過去最大規模(約8300人)にする方針を盛り込んだ。しかし、この程度の増員では医師不足を解消できない上、医療費など社会保障費を抑制する政策は変わらない。そこで、医師の大幅増員を実現させようと現場の医師らが「医療崩壊阻止! 医師・医学生署名をすすめる会」を作った。
署名は医師や医学生が対象。病院の勤務医が働き続けられる抜本的対策▽OECD(経済協力開発機構)諸国並みの医師数を目指し大幅な医学部定員増▽必要な予算措置--などを求めている。署名用紙を全国の8200病院と、全国80の医学部長・医科大学長に発送。衆参両院議長に提出する予定だ。
日本の人口1000人当たりの医師数は2人(04年)で、OECD加盟30カ国中27位。GDP(国内総生産)に占める医療費も8%で、OECD加盟30カ国中22位と少ない。代表呼びかけ人の1人である医療制度研究会副理事長の本田宏・埼玉県済生会栗橋病院副院長は「医療崩壊を防ぐには医師の大幅増員こそ必要で、国は実効性ある施策を早急に実施してほしい」と話す。ホームページ(http://ishizouin.jp/)でも参加を呼びかけている。
邑智病院5年ぶり分娩再開へ
中国新聞 2008年7月22日
http://www.chugoku-np.co.jp/News/Tn200807230004.html
公立邑智病院(島根県邑南町中野)は、8月下旬が予定日の妊婦から、約5年ぶりに分娩(ぶんべん)扱いを再開する。22日、同町議会全員協議会で明らかにした。
5月に着任した常勤の産婦人科医師1人に加え、今月から助産師1人を確保し、受け入れ態勢が整ったため。8月下旬に1人、9月に1人、10月に4人が同病院での分娩を予定している。小児科や外科、麻酔科の協力で帝王切開にも対応する。受け入れは同病院で妊婦健診を受けるケースが原則だが、「里帰り出産についても相談に応じたい」(石原晋院長)としている。同病院では産婦人科の常勤医師がいなくなった2003年7月以降、分娩扱いを一時中止していた。
銚子市立病院、住民から存続求める声
TBS News 2008年7月22日
http://news.tbs.co.jp/newseye/tbs_newseye3905975.html
病院の患者数が増加
キャリアブレイン 2008年7月22日
http://www.cabrain.net/news/article/newsId/17252.html
全国の病院の一日当たりの平均患者数(1日平均患者数)が今年2月現在136万1567人で、前月から4万人余り増加したことが厚生労働省のまとめで分かった。外来患者数も増加し、前月の135万8479人から147万2610人となった。
【関連記事】
「精神」と「療養」の患者数が増加
平均在院日数が微増
約9千の介護型療養病床、医療型などに転換
診療科の収支、10年改定で反映か
全国の医療機関の管理者から毎月提出される報告を集計した厚労省の「病院報告」(2月分概数)によると、1日平均患者数の総数は136万1567人で、前月(131万9213人)から4万2354人増加した。統合失調症などの精神疾患を持つ患者が入院する「精神病床」の1日平均患者数は31万6552人(前月31万5395人)、慢性疾患の高齢者らが入院する「療養病床」の1日平均患者数は31万3687人(同31万482人)と、いずれも増加した。
前月、いったん減少に転じた「一般病床」も増加し、72万7515人(同68万9522人)だった。結核病床は3763人(同3765人)で、ほぼ横ばいだった。一方、診療所の1日平均患者数も増加。診療所の療養病床は1万3980人(前月1万3583人)、介護療養病床は5340人(同5309人)だった。詳しくは厚生労働省のホームページで。
熊本産院の存続意義強調
読売新聞 2008年7月22日
http://www.yomiuri.co.jp/e-japan/kumamoto/news/20080722-OYT8T00035.htm
危機感共有 医師が地域講演会 西脇
神戸新聞 2008年7月22日
http://www.kobe-np.co.jp/news/touban/0001254556.shtml
「特定入院料」の届け出が増加
キャリアブレイン 2008年7月22日
http://www.cabrain.net/news/article/newsId/17240.html
ER救急の課題、モデル事業で明確化 厚労省検討会、中間取りまとめ案
日刊薬業 2008/07/22
厚生労働省は17日の「救急医療の今後のあり方に関する検討会」(座長=島崎修次・日本救急医療財団理事長)で中間取りまとめ案を示した。ER型救急医療機関の今後の整備について、モデル事業を展開して課題を明らかにした上で、全国的な整備を検討する方針を盛り込んだ。
ER型機関については、同検討会が実施したヒアリングで、救急受け入れ拒否が発生しないことや初期診療の質が標準化できるなどのメリットがある一方、ERでの受け入れ後の体制整備などの問題が指摘され、現状での導入に否定的な見解が示されていた。こうした課題を踏まえ報告書案では、全国的な整備は困難との見方を示した。ただ、救急医療に熱心な2次機関や救命救急センターを持つ病院に対してER型機関への移行を促す観点から、「まずはモデル事業として試行的に実施し、その状況を踏まえ、徐々に全国的な支援を進めることが適当」との考えを盛り込んだ。
同日の会議では委員から、ER型機関の定義があいまいなことなどの指摘があった。石井正三委員(日本医師会常任理事)は「日医のグランドデザインでも『日本型ER』となっており、米国型ERとは別のモデルを示している。定義はあいまいでよいのでは」と述べ、モデル事業を通してより良い日本型ERを構築する必要性を指摘した。島崎座長は「日本型ERも1つではない。モデル事業でいくつかのタイプで試行してみてもよいのでは」と提案した。
●2次機関は「救命救急センターを参考に評価」
報告書案ではこのほか、救命救急センターの新たな充実度評価案として、「医師の負担軽減体制」「休日・夜間勤務の適正化」などの労働環境改善に関する項目や、「救急医療情報システムへの関与」「救急患者受け入れコーディネーターへの参画」など第三者による検証が可能な項目を加えることもうたった。
また、機能低下が指摘される2次機関についても、救命救急センターの例を参考にして評価する仕組みを検討することも盛り込んだ。2次機関の具体的な評価の在り方については、中間取りまとめを終えた上で引き続き検討する方針だ。中間取りまとめは、この日の議論を踏まえて30日に開く次回会合で決定する。
地域での役割を考えた病院運営を <全日病・西澤会長>
Japan Medicine mail 2008/07/22
全日本病院協会の西澤寛俊会長は18日、和歌山市内で開かれた近畿病院団体連合会委員会で講演し、2008年度診療報酬改定で機能分化や医療連携が評価されている点を踏まえ、地域での役割や医療連携を考えた病院運営の必要性を強調した。電子化の進展によって、クリティカルパスはより患者を一元的に把握できる仕組みになる可能性があるとの見通しを示した。
厚労省 医療ビジョン具体化で初会合、8月末にも方向性
Risfax【2008年7月18日】
舛添要一厚生労働相が肝いりで策定した「安心と希望の医療確保ビジョン」を具体化するための検討会(座長=高久史麿自治医科大学学長)が17日、初会合を開いた。ビジョンは、医学部定員増やチーム医療の充実などが柱。出席した舛添厚労相は「崩壊しかけた日本の医療が立ち直るか、大事な役割を担う検討会」と発破をかけた。概算要求を見越して、8月末をメドに5~6回の会合を重ね一定の方向性を示す。
検討会は「医師数増が必要」という認識では概ね一致。「地域間、診療科間の偏在が是正できるような医師数増の仕掛けが必要」「偏在解消には、若い医師へのインセンティブが必要」などの意見が出た。舛添厚労相は「ビジョン実践に2500億円が必要と仮定した場合、半分は厚労行政の改革で捻出したうえで、残り1250億円は税金で国民にご負担願えないかお願いする。国民1人当たり1000円出してくださいというイメージ」と解説。行政の無駄排除と国民への追加負担をセットで行い、理解を得たい意向だ。
医療を守る多彩な運動が展開-北海道
キャリアブレイン 2008年7月22日
http://www.cabrain.net/news/article/newsId/17236.html
「医療崩壊を超えた医療破壊をくい止めなければならない」-。市町村立94病院のうち38病院を診療所化する計画などが進められている北海道。道内では、既に8割を超える市町村で出産ができなくなるなど、地域医療が深刻な事態に陥っている。こうした中、道内各地で、住民と医療関係者、地元行政が連携して医療を守る多彩な運動を展開している。
【関連記事】
望ましい医療・介護制度を検討
子供が産めなくなっていく!
患者の「受診抑制」が深刻に
医療・福祉めぐる“困難事例”山積
「医療構造改革」負担増は限界
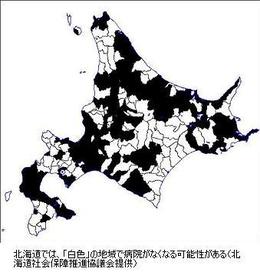 全日本民主医療機関連合会(全日本民医連)が7月19日に東京都内で開いた「医療・介護『再生』シンポジウム」に出席した全日本民医連副会長で勤医協札幌病院長の堀毛清史氏が、全国でも特に厳しい“医療崩壊”問題に直面している北海道の実態を報告した。
全日本民主医療機関連合会(全日本民医連)が7月19日に東京都内で開いた「医療・介護『再生』シンポジウム」に出席した全日本民医連副会長で勤医協札幌病院長の堀毛清史氏が、全国でも特に厳しい“医療崩壊”問題に直面している北海道の実態を報告した。
道内では今年1月現在、180市町村のうち80.5%に当たる145市町村で出産ができなくなっている。堀毛氏は、根室市で昨年3月、市立病院の分娩休止のため、23歳の妊婦が55キロ離れた別海町立病院に向かう車内で出産し、新生児が低体温で一時危険な状態になった事例などを挙げた。
救急医療も困難になっており、岩内町では岩内協会病院の院長を除く全医師が退職し、救急の受け入れが不可能になった。このため、町内の救急患者を1時間半かけて札幌市内の医療機関へ搬送しなければならない実態なども報告した。産科や救急など医療供給体制が危機的な状況にある中、道内では国の「公立病院ガイドライン」などによって、市町村立94病院のうち38病院が診療所化されるほか、9病院が規模縮小される計画が進められている。これに対し、堀毛氏は「この計画通りに進むと、道内では多くの市町村が『病院空白地域』になる」と強く批判した。
一方で、堀毛氏は、住民や医療関係者、行政などが連携し、医療問題の解決策を検討する集会や地域医療を守る会をつくる運動が道内各地で起きていることを強調した。
根室市では、住民の呼び掛けで開業医が市立病院の日当直体制を支援する活動を展開。釧路市でも、循環器科が閉鎖されて心筋梗塞の患者などを受け入れられなくなった市立病院に対し、釧路労災病院と釧路医師会病院が勤務医を派遣するなど、地域全体で医療を支える取り組みが進められている。
こうした新たな動きに触れ、堀毛氏は「いま住民が主人公となる医療改革が求められている。道内各地の関係者と医療再生に向けた輪を大きく広げていきたい」などと語った。
患者団体が結集 政策反映で協議会、厚労省も歓迎
risfax【2008年7月22日】
複数の患者団体が中心になって立ち上げた「患者の声を医療政策に反映させるあり方協議会」が19日、設立記念集会を開いた。10患者団体で07年に検討会を設置、医療政策への提言方法などを議論してきた。より多くの患者団体、支援団体の協力を求めるため8日、検討会を発展させる形で「協議会」を発足させた。出席した厚生労働省の外口崇医政局長は、協議会発足を「歓迎する」と明言しつつ「個々の患者会の意見は異なっても、協議会でうまく共通基盤を抜き出してプラットホームをつくってもらえると(行政としても)連携がしやすい」と要望した。
代表世話人には、日本リウマチ友の会の長谷川三枝子会長が就任。患者の声を医療政策決定のプロセスに組み込む仕掛けづくりのため、年5回程度の勉強会を開催するほか、メールマガジンやウェブサイトを活用して情報発信を行う。
物価高騰、病院・介護の給食が「非常事態」
キャリアブレイン 2008年7月22日
http://www.cabrain.net/news/article/newsId/17251.html
世界的に続く燃料費や食料費の高騰が、病院や介護現場の給食に大きな影響を与え始めている。配送に必要なガソリン代は春の約1.5倍に上昇。食材はコメを除き軒並み値上がりしている。加えて光熱水費などのコストが高まり、首都圏の1都2県で給食サービスを行う会社では、「人件費をカットせざるを得なくなってきている」と、給食を取り巻く危機的状況を訴えている。
【関連記事】
診療報酬改定で小児科など打撃
「国保死亡事例」18都府県で31件
灯油高騰で〝在宅凍死〟の危険性
「医療崩壊阻止へ診療報酬アップを」
「消費税は社会保障財源にふさわしくない」
この会社は一日に約5600食を作り、年中無休で病院、介護老人保健施設、特別養護老人ホーム、透析クリニック、デイサービスセンターなどに提供している。だが、燃料費の高騰が経営に影を落としている。給食の配達に4台の車を使うが、4月に約23万円だったガソリン代が、5月には約29万円、6月には約34万円と約45%も上昇している。
光熱水費についても、来年には電気代のアップが予想され、給食調理コストをさらに押し上げる事態が懸念される。
食料高の影響も著しい。コメは値上がりしていないものの、肉、魚、野菜、乳製品、卵、調味料などが軒並み値上がりしている。この会社では、「今まで国産の食材を使ってきたが、現在では外国産の食材を使わざるを得ない」と明かし、「現状のまま推移すれば、一日2回提供しているフルーツを他のものに変えるなど、献立の見直しも考えなければならない」と話す。
他県の事例では、材料費単価が16円増となり、赤字構造に陥ったことを挙げ、給食サービス会社にとって、食材費の高騰が経営を揺るがしかねない大問題になっていることを明かした。仮に同社で16円増となった場合、一食16円×5600食×365日≒3,270万円のコスト増となる。「材料費が16円上がったらうちも赤字になってしまう」と厳しい実態を訴えた。
こうした給食サービスの経営難の背景には、燃料費や食料費の高騰のみならず、2006年度の診療報酬改定がある。同年度の改定では、入院時食事療養費(入院時の給食料に対して支払われる診療報酬)が一日当たり1920円から一食当たり640円に変わった。また、一日当たり200円の特別管理加算が廃止されたほか、特別食加算も一日当たり350円から一食当たり76円となった。この会社では、さまざまな経営努力を重ねて病院からの給食業務の受託単価を引き下げてきているものの、この改定で15~20%の引き下げとなったため、病院側の給食部門の赤字は解消されていないという。
原油の高騰で大手石油会社が燃料の小売価格を引き上げ、消費者に価格転嫁している中、この会社では給食サービスの値上げは何とか避けたいと考えている。「診療報酬・介護報酬の改定で厳しい経営を迫られる病院・介護施設に負担を掛けず、患者さんにも喜ばれるサービスを提供することが設立当初からの方針。価格転嫁は今のところしないつもりだ」
しかし、こうした経営努力には限界もあり、人件費の削減は避けられない状況だ。この会社では「このような状況になければ、職員に満足のいく給与を支給できるのだが」と頭を抱えている。
「燃料高・食料高が世界的な問題となって、食生活という人間にとって根幹となる部分が脅かされている中、外国から安く食料を輸入していく従来のやり方の限界も明白になった。39%にすぎない日本の食料自給率を高める政策に一刻も早く転換しないと、日本は大変なことになるのではないか」―。この会社では、日本の食料を取り巻く状況に警鐘を鳴らしている。
介護改革へ有識者会議 厚労省
日本経済新聞 2008年7月22日
http://www.nikkei.co.jp/news/keizai/20080722AT3S2200C22072008.html
望ましい医療・介護制度を検討
キャリアブレイン 2008年7月22日
http://www.cabrain.net/news/article/newsId/17235.html
社保費の自然増抑制を―諮問会議の民間議員
キャリアブレイン 2008年7月22日
http://www.cabrain.net/news/article/newsId/17255.html
「胃ろう」という選択(上)「最期まで」増加 尊厳問う声
読売新聞 2008年7月22日
http://www.yomiuri.co.jp/iryou/kyousei/saizensen/20080722-OYT8T00467.htm
県内小中学校・食物アレルギー 給食で発症 1割が経験
下野新聞 2008年7月22日
http://www.shimotsuke.co.jp/news/tochigi/local/news/20080721/27741
フィスチュラとは?
国境なき医師団(MSF)2008年7月22日
http://www.msf.or.jp/news/2008/07/1150.php
フィスチュラ(瘻孔:ろうこう)とは、膀胱と膣および直腸の間に生じる異常な通路のことで、そこから尿や便が断続的に漏れる。その容態は膀胱膣瘻(VVF)あるいは直腸膣瘻(RVF)に分類される。場合によっては、両タイプのフィスチュラを同時に患う女性もいる。
手術を受けるフィスチュラ患者。チャドにてフィスチュラを患う女性や少女に影響を与える尿および便失禁によって、彼女たちは家族や地域から取り残されてしまう。フィスチュラに関しては、失禁だけでなく、他にも深刻な健康への影響があり、泌尿器(腎感染症など)、婦人科、整形外科、神経科(歩行困難)、皮膚科(継続的な失禁によって生じる皮膚潰瘍形成)や主要な精神・社会的問題等が挙げられる。さらに、このような女性は死産児を出産することが多いだけでなく、夫からの拒絶など女性が見捨てられてしまうケースも多発し、それに続いて起こる無言の精神・社会的トラウマに苦しんでいる。フィスチュラの犠牲者は多くの場合、自分の障害の原因に気づかず、罪を感じて、肩身の狭い思いをする。彼女たちはまた、働くこともできないし、地域の活動に参加することもできない。社会的疎外に苦しめられた女性や少女たちは時に、沈黙の孤立感の中で、捨て身の行動を取るまでに追い詰められてしまう。フィスチュラの90%は、長時間にわたる困難な閉塞性分娩の後に発症する。
フィスチュラは、長引くお産の間に、胎児の頭部が骨盤の反対側の膀胱を絶え間なく圧迫する時に生じる。そのため患部への血流が大幅に減少し、これが組織の壊死と破壊をもたらし、ひいては通常、膀胱と膣の間にフィスチュラ(VVF)が形成される。閉塞性分娩は、フィスチュラの主な原因であるだけでなく、しばしば、分娩中の女性の死亡原因にもなっている。
そもそも閉塞性分娩の原因は、多くの場合、思春期前あるいは思春期の間に結婚する女性の、年齢の若さおよび身体的な未熟性と密接に関連している。小柄で非常に若い年齢で妊娠した女性が、たった一人、あるいは訓練を受けていない助産師の助けを借りて出産し、かつ診療所から遠く離れた場所に住んでいる上に、そのような時に医師に診察を求めるのは望ましくないと信じる習慣の中で生きている場合、女性がどのような結果になるかは、チャドで毎年発表される妊婦死亡率の統計とフィスチュラの症例数に如実に反映されている。フィスチュラ症例の少なく見積もっても75%が20歳未満なのである。
フィスチュラの患者に手術を施し、それを治すことは可能であり、いくつかの団体がその活動に関わっている。今後、チャドのアベシェで活動する国境なき医師団(MSF)も、この活動に加わっていく。ただし、フィスチュラを患っている多くの女性がいまだに、その可能性を知らないままであり、知っていたとしても、診療所までの適当な交通手段を見つける必要があるだけではなく、自分の家族を説得しなければならない。非常に多くの場合、フィスチュラを患った女性がやっとの思いで診療所にたどり着いた時には、ひどい栄養失調で体が弱っており、外科手術を受けられる状態になるまでに、特別なケアを一定期間受けなければならない。最近、フィスチュラ修復の外科手術はそれなりに発達してきてはいるものの、非常に専門化した技術であることに変わりはない。手術後、数週間は術後ケアが必要で、フィスチュラの手術を受けた女性は、その後の妊娠中に医学的な経過観察を受け、特に、次の出産時には、帝王切開での出産計画を行うことが極めて重要である。
こまめに着替え
読売新聞 2008年7月22日
http://www.yomiuri.co.jp/komachi/childcare/baby/20080721ok01.htm?from=yoltop
暑い夏に 熱中症に気をつけよう
信濃毎日新聞 2008年7月22日
http://www.shinmai.co.jp/news/20080722/KT080719ETI090004000022.htm
医療ナビ:応急手当て 夏休みは熱中症や水の事故などが多い。そばで人が倒れたら?
毎日新聞 2008年7月22日
http://mainichi.jp/life/health/news/20080722ddm013100160000c.html
【番組のお知らせ】
NEWS ZERO
【放送日時】07月22・23・24日 22:54~23:58
【番組HP】http://www.ntv.co.jp/zero/
【出演者ほか】村尾信尚 小林麻央 板谷由夏 鈴木崇司 鈴江奈々
【番組内容】
産科救え…世界一死亡率低いのに産科医なぜ訴えられる?
「医療崩壊」緊急勤務医アンケート
http://www.yabelab.net/blog/2008/07/22-182703.php
コメント