(関連目次)→小児科の現状 目次 医療安全と勤労時間・労基法 目次
(投稿:by 僻地の産科医)
4月12日のシンポジウムで活躍された
網塚先生の論文を紹介します ..。*♡
シンポジウムブログはこちら!
↓
 実は彼は天漢日乗先生のお友達で、
実は彼は天漢日乗先生のお友達で、
彼女のブログ↓から当日配られた左のチラシPDFを
ダウンロードすることができます。
医療崩壊 医療現場の危機打開と再建をめざす国会議員連盟第一回シンポジウム@4/12(その2) 当日の様子がアップされました 我が国の周産期医療の問題点とその解決 ―新生児医療― 網塚貴介 (周産期医学vol.38 N0.1 2008-1 P105-110) 近年,ハイリスク妊婦の受け入れ困難性が社会問題化してきている。報道では妊婦の受け入ればかりに目が向けられているが,ハイリスク妊婦を扱う施設ではNICUに余裕がないために受け入れ困難となる場合が多いことはよく知られている。本橋では我が国の新生児医療におけるさまざまな問題の中でも,最も深刻なNICUのキャパシティ不足の問題点について考察する。 NICU需要の増加と病床不足 新生児病棟における看護体制の不備 新生児医療の現場では以前から施設のキャパシティ不足が問題視されていた。平成17年に新生児医療連絡会が行った調査4)(郵送によるアンケート調査,全国193施設中67施設より回答,回答率34.7%)では,過去1年間の搬送のお断りは,母体搬送で約80%,新生児搬送では約75%の施設で経験されていた。また逆に無理に新規患者を受け入れた場合,すでに入院している患者のリスクを高めていると感じている施設の割合は全体の9割にも達した。その原因としてNICU ・回復期病床それぞれにおける看護師配置の不備が指摘されている。 NICUにおける看護師配置は,看護師1人当たり患者が常時3人までという現行の体制では不足であるとの回答が全体の8割を超え,理想的な看護体制としては看護師1人当たりの受け持ち患者数が1人または2人という回答が多数を占めた。また回復期病床における看護師配置に対する不足感も強く,同様に8割以上の施設で不足感を感じていた。回復期病床における夜勤看護師1人当たりの受け持ち患者数は平均で9.8人であり,これはまた施設間でその格差が大きく,最も手厚い施設(4人)と手薄な施設(15人以上)では数倍もの格差がみられている。また理想的な1人当たりの受け持ち患者数として4~6人までとする意見が大半を占めており,現実との解離が示された。 ①回復期病床において看護師1人当たりの病床数が6床以下で,総病床数としても4床以下の施設で1人飲みが行われていたのは9施設中1施設のみであった. ②回復期病床において看護師1人当たり6床以上9床以下の施設では1人飲みを「行う」「行わない」が混在していたのに対し. ③回復期病床において看護師1人当たり9床を超える施設では,実稼働率が定床よりも低い状態で運営されている2施設(図中矢印)と,総病床として5床未満である1施設を除く25施設全施設において「1人飲み」が行われており,このことから回復期病床において夜勤看護師の受け持ち定床数が9床を超える施設,つまり我が国における平坦的な施設では入院制限を行わない限り「1人飲み」が不可避であるということが示された。 またこのような「1人飲み」は主に新規入院時等の多忙時に行われることが多く,それに伴うトラブルも報告されている。「1人飲み」を行っている施設の4割以上で何らかのトラブルが経験されており,頻繁に行わざるを得ない施設ほど可能性が高くなるという傾向がみられた。その内容としては,チアノーゼ(顔色不良),嘔吐,誤嚥のほか,中には蘇生を要したり,誤嚥が疑われ,人工呼吸管理を行った例もみられている。 それではなぜこのような事態に陥ってしまうのであろうか? 筆者はその理由が制度上の不備によると考えている。医療制度の中ではNICUを除けば,新生児であっても成人と同様の看護体制しか認められていない。このため夜勤帯に1人の看護師が安全に看護することなど現実には到底不切能な10人以上の新生児を受け持っていても施設としては認められてしまっている。 正常新生児の扱いに関する問題 産科病棟の中の新生児はそこでケアと監視を要しているにもかかわらず,あくまで「母親の付属物」として扱われており,「人」としては扱われていない。 専門医不足と医師の過労の問題 新生児科医の不足とそれに伴う過重労働は新生児医療における永遠の課題である。全国で必要とされる新生児の専門医数は全国で計720~960人と推計されるが,2005年6月現在で新生児専門医の研修施設における暫定指導医の人数の総数は266名にとどまる9)。これに昨年,行われた新生児専門医試験で初めて合格した人数を加えても必要数のまだ半分にも満たない。 諸問題の解決のために 表2に新生児医療における諸問題とその解決策の案を示した。どの項目も人員増を要するものばかりであり,その整備には保険診療点数の増加は必須である。しかし特に近年,看護師そのものの不足が顕著であることから,従来のような経済誘導だけでは限界がある。新生児医療は本来,政策医療として整備されるべきものである。地域として必要と定められた病床数と看護師数は行政の責任において確保すべきであろう。 おわりに 昨今の妊婦受け入れ困難に対する報道および行政の反応をみる限り,新規患者の受け入れが何よりも優先されている。しかしこれまで述べてきたように,新生児医療の現場では看護体制制度の不備,需要の増加,専門医不足によってまさに危機に瀕している。この状況下で周囲から「受け入れ優先」が唱えられることは,単に医療者が激務であるというだけの問題にとどまらず,すでに入院している赤ちゃん達に対するケアの劣化・リスクの増加に直結するということを忘れてはならない。このことを無視して「受け入れ優先」を唱えることは甚だ無責任である。実際に患者を受け入れるのは医療者の仕事であるが,全体のキャパシティを適正な状態に保つのは行政の責任である。「受け入れ優先」を唱えるのであれば,その前にまず現在の医療体制を根本から見直し,すでに入院している赤ちゃん達の安全を保つことが先決であろう。 文献 1)小川雄之亮:厚生省心身障害研究「ハィリスク児の
天漢日乗 2008-04-14
http://iori3.cocolog-nifty.com/tenkannichijo/2008/04/4122_94ad.html
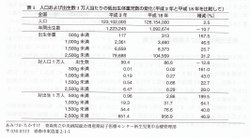 現在の新生児医療体制は,厚生科学研究報告1)による年間出生1,000当たりNICUが2床必要という結果をもとに構築されている。全国のNICU病床数は平成15年の全国調査では1,7%床であり,これを平成18年の出生数1,092,674人に当てはめると出生1,000人当たりのNICU数は1.64床と,未だ2床には達していない。施設整備が追いつかない中,全国の低出生体重児数は増加し続けている。報告書当時,人口1万人当たり100人の出生があるとされていたが,その数は86人ほどまで減少してきている。少子化の進行にもかかわらず低出生体重児はその実数として増加しており,全体で3割以上,超低出生体重児では5割近くも増加している。これを出生数当たりの割合にすると15年前の約1.5倍にも増加している2)(表1)。
現在の新生児医療体制は,厚生科学研究報告1)による年間出生1,000当たりNICUが2床必要という結果をもとに構築されている。全国のNICU病床数は平成15年の全国調査では1,7%床であり,これを平成18年の出生数1,092,674人に当てはめると出生1,000人当たりのNICU数は1.64床と,未だ2床には達していない。施設整備が追いつかない中,全国の低出生体重児数は増加し続けている。報告書当時,人口1万人当たり100人の出生があるとされていたが,その数は86人ほどまで減少してきている。少子化の進行にもかかわらず低出生体重児はその実数として増加しており,全体で3割以上,超低出生体重児では5割近くも増加している。これを出生数当たりの割合にすると15年前の約1.5倍にも増加している2)(表1)。
また近年,NICUでは長期間入院せざるを得ない児の存在が問題視されている。日本産婦人科医会による調査3)では1年以上の長期入院患者は1施設当たり0.53人,人工呼吸器の施行率が92%であると報告している。同調査における1施設の平均NICU病床数が5.72であることから,NICUにおける長期入院患者はNICU病床数の約1割弱を占めていると考えられ,長期入院児の存在はNICUの受け入れ能力にも影響を与えている。
これらの問題の解決には,まず需要の増加に見合った必要病床数を再検討する必要があり,また長期人院児に対しては後方施設への転院を促進させる方策も必要である。しかし長期入院児の中にはNICU内でケアせざるを得ない重症度の児の割合も多く,このような長期重症児に対しては重症度に応じたケアが保証されるような体制作りも必要である。
上述したNICU病床数の不足から,本来NICU内でケアされるべき児が回復期病床へ押し出されている現状もある。大野ら5)によると,極低出生体重児におけるNICU管理科の取得期間は保険で設定されている期間の半分ほどであると報告しており,回復期病床における患者の重症化も大きな負担となっている。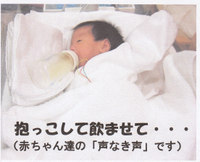 このような極限状態で稼働されている新生児医療施設では,看護体制の不備が患者ケアの手薄さとして表面化している。上記アンケートの回答で,あまりにも多忙なため児を抱いて授乳させることができず,コットに寝かせたまま哺乳瓶を立てかけて哺乳させる,いわゆる「1人飲み」(図1)を行わざるを得ない,との回答が複数の施設にみられた。これに対して追加実態調査(郵送によるアンケート調査,184施設中92施設より回答,回答率50.0%)を行ったところ,回答が得られた施設の半数以上において「1人飲み」が行われていることが判明した6)。
このような極限状態で稼働されている新生児医療施設では,看護体制の不備が患者ケアの手薄さとして表面化している。上記アンケートの回答で,あまりにも多忙なため児を抱いて授乳させることができず,コットに寝かせたまま哺乳瓶を立てかけて哺乳させる,いわゆる「1人飲み」(図1)を行わざるを得ない,との回答が複数の施設にみられた。これに対して追加実態調査(郵送によるアンケート調査,184施設中92施設より回答,回答率50.0%)を行ったところ,回答が得られた施設の半数以上において「1人飲み」が行われていることが判明した6)。
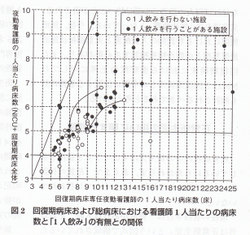 この「1人飲み」の有無を,施設間の看護体制で比較した図を示す(図2)。図の横軸は回復期病床における夜勤1人当たりの受け持ち定床数,縦軸は回復期病床にNICUも加えた総病床に対する総夜勤者数の比,つまりNICUも含めた夜勤看護師1人当たりの受け持ち病床数である。その結果をまとめると,
この「1人飲み」の有無を,施設間の看護体制で比較した図を示す(図2)。図の横軸は回復期病床における夜勤1人当たりの受け持ち定床数,縦軸は回復期病床にNICUも加えた総病床に対する総夜勤者数の比,つまりNICUも含めた夜勤看護師1人当たりの受け持ち病床数である。その結果をまとめると, このことは同じ乳児を預かる保育所や乳児院が児童福技法施設最低基準7)により法律によってケアの質が保証されているのとは極めて対照的である。この現状をイラスト(図3)8)に示した。保育所では法律によって安全運転が求められているが,病院には速度制限自体が存在しない,つまり事故さえ起こさなければ何人の患者でも受け持つことが許される。文字通りの「無法地帯」となっている。今後,医療機関における看護師の人員配置と児童福祉法施設最低基準との整合性を検討する必要があり,また回復期病床における重症度の上昇に対してはNICUと回復期病床との中間に位置する看護体制も検討されるべきであると考えられる。
このことは同じ乳児を預かる保育所や乳児院が児童福技法施設最低基準7)により法律によってケアの質が保証されているのとは極めて対照的である。この現状をイラスト(図3)8)に示した。保育所では法律によって安全運転が求められているが,病院には速度制限自体が存在しない,つまり事故さえ起こさなければ何人の患者でも受け持つことが許される。文字通りの「無法地帯」となっている。今後,医療機関における看護師の人員配置と児童福祉法施設最低基準との整合性を検討する必要があり,また回復期病床における重症度の上昇に対してはNICUと回復期病床との中間に位置する看護体制も検討されるべきであると考えられる。
現在の看護単位は「異常があれば入院,それ以外は正常新生児」という図式で構成されているため,どの程度の低出生体重児やハイリスク児を入院させるかは診察する小児科医がいつも悩むところである。平成12年の全国の医療機関における出生体重別入院数と,同年の出生体重別出生数を比較してみると,出生体重1,500から2,000g未満の児で13.2%,2,000から2500 g未満の児では67.1%が低出生体重児でありながら入院扱いではなく産科病棟で管理されていると考えられた8)。これらの「正常扱いされている」新生児を診察する小児科医は,入院させようにも軽症児を収容させるほどベッドの余裕もなく,かといって産科病棟では誰も新生児をしっかり監視してくれず,しかも診療報酬はほとんど発生せず,リスクのみ被っている,という八方塞がりな立場に立たされている。病院内でケアを要している以上,今後,産科病棟の新生児も入院患者として扱われ,専任の人員が配置されて然るべきであろう。
新生児医療連絡会で行った新生児科医の勤務実態に関するアンケート10)では,平均年齢37歳の医師の平均当直回数は4.2日/月,当直時の平均睡眠時間が3.9時間,最長連続勤務時間の平均値は41.4時間,月間時間外勤務時間の平均値は155.8時間にも達した。この数字は平成14年2月に出された労働基準局長通達(基発第0212001号)に明記されている「業務と(過労死)発症との関連性が強いと判断される」月間時間外勤務時間100時間の実に1.5倍にも相当している。
新生児科医師不足に関しては有効な手だてはなかなかみつからない。今年9月に総務省行政評価局から出された「小児医療に関する行政評価・監視結果報告書」11)では,乳児・新生児死亡率が常態的に高い都道府県が存在することを指摘している。杉浦12)はこの新生児死亡率が高い県では人口当たりの新生児専任医師数が有意に少ないことを報告している。このような格差是正のためには行政が率先して新生児科医養成に本腰を入れるべきであると考えられる。
また新生児医療の実態は,実は行政自体が正確に把握しきれていないという側面もある。医療現場の実情は現場にしかわからない点が多いことを考えると,それぞれの地域や全国の施設が一致協力し,現状分析を行いその問題点を明確にした上で社会や行政に訴えていくことが現実的には最も重要であると考えられる。
そのためにはまず医療の中において,「新生児が新生児として」認められ,また産科病棟の中では新生児がまず「人」として認められることが,この諸問題解決のための大前提であると考えられる。
総合ケアシステムに関する研究」平成6年報告書.
2)網塚貴介:少子化の進行に伴う低出生体重光数の推
移に関する考察.日本未熟児新生児学会雑誌18 :
495,2006
3)日本産婦人科医会:NICUに関する実態報告書,平成
17年3月
4)網塚貴介,加藤文英:新生児集中治療室の病床不足・
稼動状況に関する全国アンケート調査。日本未熟児新
生見学会雑誌17 : 603,2005
5)大野勉,清水正樹:周産期医療水準の評価と向上のだ
めの環境整備に関する研究,平成15年度厚生科学研
究(子ども家庭総合研究事業)報告書,Pp12-43,2003
6)網塚貴介:我が国の新生児医療機関におけるいわゆ
る「一人飲み」の実態調査.日本未熟児新生見学会雑
誌18 : 439, 2006
フ)厚生労働省雇用均等・児童家庭局長通知:児童福祉
法の一部を改正する法律の施行に伴う児童福祉法施
行令の一部を改正する政令等の施行について,平成
14年7月12日
8)網塚貴介:新生児管理について問題となること(正
常,異常,NICU),人員配置.周産期医学34 :
1876-1880,2004
9)諌山哲哉,他:新生児専門医の到達目標の評価法
専門医試験で求められるレベルは.日本未熟児新生児
学会雑誌19 : 117-120,2007
10)杉浦正俊:都道府県別に見た周産期新生児医療資源
の格差と展望。日本未熟児新生児学会雑誌19 : 414,
2007
11)総務省行政評価局:小児医療に関する行政評価・監
視結果報告書,平成19年9月
12)杉浦正俊:小児科新生児医療の現状と改革への提言
(1)新生児医の勤務実態と職業感,医学生における
意識.日本周産期新生見学会雑誌40 : 217,2004
一人飲みについて、新聞で拝見しました。この痛ましい事態の改善のために声を上げてくださっていること、すばらしいと思います。
でも、看護師は、絶対数が不足しているのですね。そこで思ったのですが、看護師の絶対数が不足している中で、赤ちゃんの一人飲みを改善するために、母親を活用するというのはどうでしょうか。低出生体重児を出産した母親の母乳は、低出生体重児に必要な成分が多く含まれているとききます。また、免疫や抗体など、低出生体重児や病気の赤ちゃんにとって、かけがえのない薬のようなものがたくさん含まれていると聞きます。母乳を与えられた赤ちゃんや、カンガルーケアをした赤ちゃんは、病気からの回復が早いというデータもあると聞いたことがあります。経口摂取できる赤ちゃんであれば、毎回母親が直接授乳することが、理想であり、回復の早道なのでしょうね。
看護師を増員すること。とても大切だと思います。その一方で、母親が病院に寝泊りできる施設を整えるなどの対策を取るというのはどうでしょうか。赤ちゃんにとってかけがえのない母乳とスキンシップを提供できる母親を、大切なケアスタッフの一員と考えることで、赤ちゃんにとって一番望ましいケアが実現できるのではないかと思います。
今、新生児医療は、とても厳しい中にありますね。望ましいケアを与えられる条件がなかなか整わないことに、とても歯がゆい思いをされていることでしょう。そのなかで、いろんな解決策を提案されていて、とてもすばらしいと思います。そのすばらしい解決策の中に、母親を活用するというアイディアを取り入れる余地はありますか。せっかく生まれた赤ちゃんがNICUに入院するというのは、母親にとって、とてもつらい経験になると思います。そんな時、母乳をあげるという自分にしかできないことがあり、しかもそれが、赤ちゃんにとってとても大切なことであるとわかると、母親の気持ちも励まされるでしょう。網塚さんがおっしゃっているように、患者が、母親のみ、赤ちゃんのみ、でないところが、産科・新生児科の問題の複雑なところですね。ラクテーションコンサルタントなども含め、赤ちゃんをケアする母親を赤ちゃんごとケアする、ような体制が作れたら、すばらしいなと思います。
本当にお忙しい中、こうやって、積極的な活動もなさっていることに、感銘を受けています。どうか、日本中のお母さんと赤ちゃんにとって、少しでも満たされた条件の整備が進むことを、応援しています。
投稿情報: 森 安佐代 | 2008年11 月15日 (土) 22:46