(投稿:by 僻地の産科医)
前半は香川の個別の話で、どこでもやっている努力を頑張ってやっているんだな、という思いで読んでいましたが、後半のアンケート等、診療のみに従事しっぱなしで、なかなか研究・教育に時間を割けない大学病院の実態を示しています!
ぜひ、どうぞ(>▽<)!!!!
法人化4年後の大学病院の現状
長尾 省吾
(脳神経外科 35(12) : 1139- 1148, 2007)
I.はじめに
私の所属した旧香川医科大学は,2003年10月香川大学と統合し2004年4月より大学法人となり,同時期に卒後臨床研修が必修化されました.また2006年4月には大幅な診療報酬のマイナス改訂がありました.この激動の時代において病院運営に約4年間携わってきた経験から,法大化後国立大学病院がどのように変わりつつあるのか,その現状と多くの問題点にふれ,また将来への提言について私見を述べます.
2年前本誌の扉に「法人化1年後の国立大学病院」というテーマで執筆しましたが,その中で診療・経営重視にならざるを得ない弊害,人材の養成・確保の困難さ,大学本来の使命である教育研究へのしわ寄せ,そして研修制度の問題点,特に本当によい医師が養成されるのか,その質の問題,地域偏在の危惧について報告しました.法人化4年後の現在,まさに指摘した諸問題が顕在化し,巷で医療崩壊とまでいわれる社会問題になってしまいました.現在の運営の考え方で推移すれば,経営が行き詰まったり,人材の確保が困難となるなどして,わが国の国立大学医学部,病院が衰退し,統廃合が避けられない事態になるかもしれません.このような状況の中での全国国立大学病院のたゆまぬ努力と現状を,本院の状況と経験を踏まえて述べます.なお本誌に報告させていただく全国国立入学病院のデータは,2007年6月富山大学で開催された第61回国立大学病院長会議において,三重大学の豊田長康学長(大学病院を有する国立大学長の会)が講演された資料であり,今回特別のご配慮により提供されたものです.
II.診療への影響
1.国立大学病院の経営重視への転換
そもそも大学が法大化されたのは,国家予算が逼迫し国立大学運営をすべて国費で賄うことができなくなったためです.国からの交付金によって国立大学病院は運営されていますが(法人化後は年度初めに一括交付されるようになった),その中には人権費,物件費が含まれ,以前は硬直的なかつ単年度内の使い切りとされていました.法人化後,物件費.人権費の枠が取り払われ,なおかつ翌年度への繰越が可能となりました.この点は法人化後の予算執行の面で評価できる部分です.
大型の長期債務(病院再開発や大型機器の購入にかかる償還経費)がある病院では国から運営費交付金を受けなければ病院経営ができない状況であり,そのような病院では毎年2%の経営改善係数が課せられ病院増収を義務付けられています.実際には年3.5%以上の増収が必要であり,特に2006年4月診療報酬改訂(改訂率:一3.16%)が大学病院経営に大きな負担となっています.DPC(Diagnosis Procedure Combination)の導入により患者の在院日数は短縮され,しかも収入増のためにはDPCに含まれない出来高部分である手術・麻酔・リハビリテーション・外来診療などの診療実績増が重視されます.法人化されたゆえの病院収入重視の傾向は,医師の診療に費やす時間を大幅に増大させ,それが後に述べる国立大学病院の教育研究時間を次第に圧迫しているのが現状です.また病院の教育研究経費は効率化係数として毎年1%の減額となっており,この方面でも近い将来経済的しめつけが顕在化することは問違いないと思われます.病院診療に携わる多くの定員内教員の給与は教育研究経費で賄われており,この教育研究経費が減ぜられると病院の人件費増につながり,これもまた病院経営の圧迫になります.
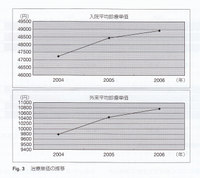
2.全国国立大学病院の動向 Fig. 1、 2、3に示すように国立大学病院全体で患者数,手術件数を増やし,病床稼動率を上げると共に平均在院日数を短縮し,診療報酬のマイナス改訂にも関わらず外来診療単価,入院診療単価共に上げているのが現状であり,国立大学病院の懸命な診療収入増への取り組みがうかがえます.結果的に全国国立大学病院総和の医業収入はこの3年間増加しています.豊田先生の分析によると2006年度決算で赤字が出た大学は8大学(19.5%)あり,
Fig. 1、 2、3に示すように国立大学病院全体で患者数,手術件数を増やし,病床稼動率を上げると共に平均在院日数を短縮し,診療報酬のマイナス改訂にも関わらず外来診療単価,入院診療単価共に上げているのが現状であり,国立大学病院の懸命な診療収入増への取り組みがうかがえます.結果的に全国国立大学病院総和の医業収入はこの3年間増加しています.豊田先生の分析によると2006年度決算で赤字が出た大学は8大学(19.5%)あり,
 2007年度にはそれが16(44%)ないし19大学(53%)となり,さらに増える可能性があるということです.これはどの経営改善の努力を行っているにもかかわらず赤字経営になる理由については,多額の償還経費が経営を圧迫し結果的には医療収入で借金を返すことができなくなるためと分析されています.大学病院の一義的使命は卒前・卒後教育および先進医療をすすめる研究ですが,
2007年度にはそれが16(44%)ないし19大学(53%)となり,さらに増える可能性があるということです.これはどの経営改善の努力を行っているにもかかわらず赤字経営になる理由については,多額の償還経費が経営を圧迫し結果的には医療収入で借金を返すことができなくなるためと分析されています.大学病院の一義的使命は卒前・卒後教育および先進医療をすすめる研究ですが,
 それを犠牲にしても経営至上が目下課せられた病院運営者の責務であり,教育の現場に立った者としてそのジレンマとストレスは限りなく大きなものがあります.一方,診療においては一般病院では対応困難な重篤な疾病の治療(必然的に大きい医療資源の投入が必要),経営的に採算が取れない先進的な治療など収支を度外視した医療提供を義務付けられており,現時点では不採算でも日本医療の将来を担う大学病院の教育研究診療への資源投資を国が理解し,経済的に手厚くサポートする施策が急務となります.
それを犠牲にしても経営至上が目下課せられた病院運営者の責務であり,教育の現場に立った者としてそのジレンマとストレスは限りなく大きなものがあります.一方,診療においては一般病院では対応困難な重篤な疾病の治療(必然的に大きい医療資源の投入が必要),経営的に採算が取れない先進的な治療など収支を度外視した医療提供を義務付けられており,現時点では不採算でも日本医療の将来を担う大学病院の教育研究診療への資源投資を国が理解し,経済的に手厚くサポートする施策が急務となります.
3.本院の取り組み
本院では2004年度より診療科の年度ごとの到達目標(マニフェスト)を提出していただき,その達成度によって診療科に経済的援助を行うシステムを作りました.マニフェストの項目としては診療科の目標と計画,先進医療の承認件数,救命救急センターヘの人的参画、外部資金導入,外来部門では1日あたりの外来患者数、患者紹介率,逆紹介率,院外処方箋発行率,年間外来診療費用請求額,外来患者1人あたりの診療費用請求額,入院では病床稼動率,平均在院日数,DPC入院期間IIまでの率,1日あたりの入院患者数,手術件数,年間入院診療費用請求額,1人あたりの入院診療費用請求額などの項目を用いています.マニフェスト達成の程度により全診療科・部に財政支援を行っていますが,医療器材の購入のほか学会や研修会への参加費,講演会の支援など有効に活用されて好評です.
2004年度より足掛け4年間で行った主な事業としては,外来化学療法室,総合周産期母子医療センター,こどもと家族・こころの診療部,PETを中心とした自由診療,内視鏡診療部,女性外来診療部,ME機器管理センター,日本医療機能評価機構V 5.0の取得,腰痛センター,セカンドオピニオン外来,病棟クラークの導入,無菌室増室,個室の増設,院内保育所の立ち上げや設置,その他外来部門の改修があります.概算による機器整備以外に毎年約3億円の最新医療機器の整備も続けています.
また、インセンティブを高めるため研修指導医手当支給と病院教授・准教授の発令,医員の院内助手の採用と昇給.研修医手当の増額,そして非常勤コメディカルの常勤化と増員を行いました.本院は経営改善プロジェクトの活躍で全国的にも医療費率の低い病院であり(最低は2004年度で33,9%、2006年度で36.3%、全国平均38.6%),その結果,ここ3年間は約数億円の目的別積立金(剰余金)が生じ,それを人件費増や医療機器の購入などに充て,医療提供機能の向上に努めてまいりました.本院は2007年度より運営費交付金ゼロとなり,自己収入で病院運営を行うことになりました.
法人化とは直接関係ないのですが,病院収入の面で全国的に問題になっているのは未集金の回収です.本院においても多額の未集金があり督促状,個別訪問,業者委託による回収を図っていますが,ほとんど効果はありません.多くの例では経済的問題のため支払いができないということですが,ここにも格差社会の拡大を実感します.
4.地域への医師派遣 研修医の大学病院,特に地方大学病院離れがおこり,中堅医師の仕事量が増え大学病院自体が医師不足に陥っている状況では,とても地域医療機関に医師を派遣する余裕はありません.Fig.4に示すように全国的にも大学病院の医師供給機能の低下が顕著であり,その点では新医師臨床研修制度によって医局機能が衰退してしまったといえます.そもそも大学病院には医学生ならびに若さ医師を教育する人材が集まっており,指導医は医学医療教育に熱心なかつ慣れた医師たちであり,その人的能力を有効に活用しない国の施策は早く考え直すべきです.政府や厚労省が僻地への医師派遣や医師が少ない診療科に人材を集める施策を試みていますが,付け焼き刃的な感があり抜本的な解決にばかりそうにありません.
研修医の大学病院,特に地方大学病院離れがおこり,中堅医師の仕事量が増え大学病院自体が医師不足に陥っている状況では,とても地域医療機関に医師を派遣する余裕はありません.Fig.4に示すように全国的にも大学病院の医師供給機能の低下が顕著であり,その点では新医師臨床研修制度によって医局機能が衰退してしまったといえます.そもそも大学病院には医学生ならびに若さ医師を教育する人材が集まっており,指導医は医学医療教育に熱心なかつ慣れた医師たちであり,その人的能力を有効に活用しない国の施策は早く考え直すべきです.政府や厚労省が僻地への医師派遣や医師が少ない診療科に人材を集める施策を試みていますが,付け焼き刃的な感があり抜本的な解決にばかりそうにありません.
5.医療安全管理と患者対応について
本院では患者ならびに病院職員の安全管理には最も力を入れています.インシデントレポートを電子媒体システムとしたところ,月約130~150件のレポートが出るようになり医師のレポート提出率も増加傾向にあります.ただ最近の傾向として、患者および家族の方は医療の質・結果に非常に高い完璧なものを求められるため,医療現場においては受療者と医療者の間に意思の疎通がうまくできずトラブルが生じる傾向にあります.よく言われているように医療の本質は完璧なものではなく,むしろいかに医療者が努力しても不完全不確かなもので,万人の満足する結果にはならないことが多いのが現状です.病院を自動車修理工場のように考え,治るのが当たり前という末熟で短絡した考え方の日本人が増えてきている現状は困ったものです.病院を運営する考としては,医療者の明らかな過失については謝罪,公表,弁償を行うのは当然ですが,どんなに注意しても避けられない手術の合併症や併発症では,むしろ病院職員を激励する方向で病院としての姿勢を示さないことには,医療現場の人間は心の始末に困り萎縮してしまいます.9月より全国医学部長病院長会議で作られた公表の基準に従って基本的には対応しますが、患者および家族からの過度な要求に対しては毅然として対応する必要があると思っています.私たちのような地方大学病院においても医権者に対する理不尽な暴言,暴行事件が起こります.そのような院内暴力に対処する部署として警察OBの方を患者サービス課に配置したところ,ずいぶん院内が静かになりました.また職員からはいわゆる駆け込み寺として頼られています.末導入の病院においては,このような方の配置を考えられてはいかがでしょうか.
ちなみに特定機能病院の医療安全加算の機能係数は0.0013であり,2006年度の本院の診療報酬請求で試算してみると447万円になります.安全管理のための運営経費は年間最低1,860万円であり,単純計算で年間1,417万の持ち出しとなっています.安全管理には相当なお金がかかるものであり,それに対する厚労省の考え方にも問題があります.加えて臨床研修病院入院診療加算を機能係数0.0010とすると年間1,092万の病院からの待ち出しとなり,診療録管理加算体制加算の機能係数が0.0008であるので同じく年間810万円の持ち出しという試算になりました.このように大学病院のDPCにおける機能評価係数一つをとっても現状の出費と大きく乖離しており,大幅な見直しアップが必要なのです.
Ⅲ.教 育 IV.研 究 V.今後の対策と国への提言 文 献
2004年度に新医師臨床研修制度が導入されて以来,大学病院に残る研修医の割合は,導入前の2003年度は72.5%でしたが,2004年度55.8%,2005年度49.2%,2006年度44,7%と漸減し,2007年度には49.1%と少し改善傾向にあります.その理由としてさまざまなことが言われていますが,全国の臨床研修病院を対象としたマッチングシステムにのっとり,医学生が大都会,大病院,待遇のよい病院に集中した結果と推定されます.研修病院のハードルを下げたため,指導医,医療水準,医療機器の整備が必ずしも十分でない病院で研修する可能性があり,大切な研修医生活の2年間を彼らの希望する環境で研修できないことが危惧されています.全国の研修病院の質と研修修了者(事実上自己申告である)の客観的評価がなされておらず,これら研修期間の出口の正使な評価システムの構築が急務です.2年の研修医生活は,医学生の間に培った特定の診療科への熱い情熱を冷めさせてしまい,急患や困難な患者を扱わず早く一人前になれるような診療科に魅力を感じる若い医師を作っているように感じます.現在のように2,3ヵ月で研修必修科目をローテートするシステムでは到底,全人的に診療ができプライマリケアのできる医師が育つとは思えません.かしろ広く浅く社会的に責任が小さい立場で研修するため,志の低い,困難に挑戦するのをためらう医師が次第に増えていると思われます.研修医のアンケートで一般研修病院がよかった点のトップは雰囲気のよさであるようですが,これは指導医ならびにコメディカルが研修医に寛容な態度で接し,あまり厳しく指導しなかったということではないでしょうか.万一そうであるなら,そのような初期訓練を受けた医師がだんだん厳しくなる医療の現場で歯を食いしばって頑張れるとは思われません.脳神経外科は急患があり不定期の手術もあり,常に生命ならびに神経機能予後に関係していることから,最もなり手の少ない診療科になってしまいました.巷では小児科医,産婦人科医不足が喧伝されていますが,私はむしろ脳神経外科をけじめ心臓血管外科,救急,その他外科系の医師の激減を憂慮しています.早急に研修制度を改めないかぎり抜本的解決にはならないと思います.
その解決策の1つとして,現在の研修医必須科目の多くを5,6年生の学生実習で終了し,卒業後は自分の志望する専門科へのステップアップのための修養期間とする考えがあります2).研修制度は5年以内に見直すことになっているので,われわれは声を大にして厚生労働省に情報を伝える必要があります.本院も研修制度が始まって2004年度27人,2005年度17人,2006年度10人と3年連続して危機的状況まで研修医が減少しました.そこで私自ら学生と話し合う機会を待ち,病院の医療の質と研修に対する配慮,指導医の充実を説明するとともに学生,研修医,学部,病院の4者会談を設け,その場で研修医ならびに学生の希望や不満を聞きました.また卒後臨床研修センターに専任講師を配置し,診療科長を督励して学生にアプローチするようにしました.その結果2007年度には31名の研修医を受け入れることができ,2007年度のマッチングの公表結果では40名(充足率100%)の希望者がありました.このように大学病院が積極的に研修医の指導と生活の質を考え保証することにより研修医が集まりつつあり,この流れを継続していくことが重要と考えています.
研修医の再分有はマッチングを修正し集中病院の定員を滅ずるなどの方策で改善できるかもしれませんが,問題は大学病院の指導医が診療に時間をとられ教育に携わる時間が次第に少なくなっている現実です(Fig.5).これでは研修医がいくら大学病院に回帰しても彼らの満足する臨床修練はできるはずがありません.ここにも法人化による診療偏重の弊害が表われています.しかし現在大学病院は少し自信を失っているかもしれませんが,本来教育のプロの集団ですから,財政援助と情報発信次第で専門研修を含めて大学病院に医師が回帰する日が遠からず来ると信じています.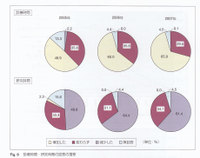 まず,卒後2年間の研修必修化により基礎系に進む若い研究者が激減しており,基礎医学の発展に大きなブレーキになっていることは間違いない事実です.一方全国の大学病院の統計を見てみると,Fig.6に示すように診療に従事する時聞か増加した分研究に費やす時間加減少しており,研究機能に大きな影響を与えています.すなわち病院の経営改善,診療重視に比例して大学病院の研究機能は低下しています.
まず,卒後2年間の研修必修化により基礎系に進む若い研究者が激減しており,基礎医学の発展に大きなブレーキになっていることは間違いない事実です.一方全国の大学病院の統計を見てみると,Fig.6に示すように診療に従事する時聞か増加した分研究に費やす時間加減少しており,研究機能に大きな影響を与えています.すなわち病院の経営改善,診療重視に比例して大学病院の研究機能は低下しています.

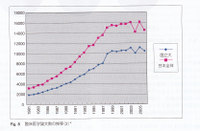 Fig. 7, Fig. 8 は臨床医学論文数の推移を示していますが,法大化後,わが国全体の臨床医学の国際的論文掲載数は顕著に低下しています(ピーク時の90%).国際的にもFig.9に示すとおり世界的にも各国大学の臨床医学論文は増加し続けているのにもかかわらず,わが国においては低下しており異常な現象と言わざるを得ません.
Fig. 7, Fig. 8 は臨床医学論文数の推移を示していますが,法大化後,わが国全体の臨床医学の国際的論文掲載数は顕著に低下しています(ピーク時の90%).国際的にもFig.9に示すとおり世界的にも各国大学の臨床医学論文は増加し続けているのにもかかわらず,わが国においては低下しており異常な現象と言わざるを得ません.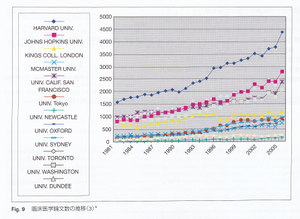 診療の負担が増え,かつ学生のみならず研修医の手厚い指導を要求されている大学病院の中堅指導医層は疲弊しており,時間的,また心理的余裕のない状況で,先進医療の研究にかけるモチベーションは低下しています.すなわち法人化後,病院経営を支える診療重視という中で教育ならびに研究に費やす時聞か明らかに短縮しており,大学病院が先進医療を提供するという使命を果たせなくなりつつあります.
診療の負担が増え,かつ学生のみならず研修医の手厚い指導を要求されている大学病院の中堅指導医層は疲弊しており,時間的,また心理的余裕のない状況で,先進医療の研究にかけるモチベーションは低下しています.すなわち法人化後,病院経営を支える診療重視という中で教育ならびに研究に費やす時聞か明らかに短縮しており,大学病院が先進医療を提供するという使命を果たせなくなりつつあります.
これまで述べてきた国立大学病院の窮状は,財政的しめつけによるものであることは明らかです.したがって国は,人間が豊かな生活を享受する上で最も大切な健康維持ならびに疾病治療を最重点項目として,医療費削減という施策を方向転換すべきです.国立大学病院の医師の給与は他の国公立病院のそれより相当低く抑えられているため,思い切った収入増の施策を取るべきです.そうすることにより教育研究というすぐには成果のでない社会資本が活性化され,それに従事する医師のモチベーションも高まるはずです.現在の研修医制度を早急に見直し,専門医研修へのステップアップのコースとして整備しなおし,現在のカリキュラムは医学生の間に習得すべきものとします.試算によると国立大学病院の運営費交付金は既に大幅に(37%)削減されており,本院のように運営費交付金ゼロの大学病院も多くあります.国立大学病院職員は懸命な経営努力をしていることを国民にもっとアピールし,まさに医療崩壊につながる国立大学病院の窮状をあらゆる場から情報発信すべきです.
最後になりましたが,私は,全国の病院の設置形態によってそれぞれ立場や言い分か異なることは十分承知しています.この総説が一地方国立大病院長の独断と偏見として片付けられるのではなく,教育研究機能を付託されたある国立大学病院の医療の現状を具有する一助となることを望みます.
謝辞
本論文の試筆にあたって快くデータを提供していただいた三重大学 豊田長座学長に深甚の謝意を表します.
1)長尾省吾:法人化1年後の国立大学病院.NO Shinkei Geka 33 : 533-534, 2005
2)吉村博邦,松本昭彦:崩壊する医師養成制度 新医師臨床研修制度.ブレーン出版,東京,2007
コメント